
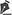
Case Report - Year 2023 - Volume 38 -
Diagnóstico, evolução e tratamento de paciente com piomiosite
Diagnosis, evolution and treatment of a patient with pyomyositis
RESUMO
A piomiosite é uma infecção muscular profunda, de origem bacteriana e caráter subagudo, que pode evoluir com abcessos intramusculares múltiplos. Apesar de ser caracterizada como uma afecção de zonas tropicais, sua incidência em zonas temperadas vem aumentando por fatores de imunossupressão, como a infecção pelo vírus da imunodeficiência humana (HIV) e alguns tipos de tratamentos imunossupressivos. Mesmo sendo conhecida há mais de um século, é uma condição rara e potencialmente grave, podendo levar ao choque séptico e óbito. Trata-se de um relato de caso de caráter descritivo, que constatou a relevância do conhecimento desta afecção para um diagnóstico precoce, possibilitando repercussões prognósticas positivas.
Palavras-chave: Piomiosite; Infecções estafilocócicas; COVID-19; Staphylococcus aureus; Músculo esquelético
ABSTRACT
Pyomyositis is a deep muscle infection of bacterial origin and subacute, which can evolve with multiple intramuscular abscesses. Despite being characterized as an affection of tropical zones, its incidence in temperate zones has been increasing due to immunosuppression factors, such as infection by the human immunodeficiency virus (HIV) and some types of immunosuppressive treatments. Even though it has been known for over a century, it is a rare and potentially serious condition that can lead to septic shock and death. This is a case report of a descriptive nature, which found the relevance of knowledge about this condition for an early diagnosis, enabling positive prognostic repercussions.
Keywords: Pyomyositis; Staphylococcal infections; COVID-19; Staphylococcus aureus Muscle, skeleton
INTRODUÇÃO
A piomiosite é definida como uma infecção bacteriana aguda primária da musculatura esquelética, tendo Staphylococcus aureus como principal agente etiológico. Acredita-se que sua patogênese esteja relacionada a uma história pregressa de trauma local, com consequente bacteremia transitória e disseminação para grandes grupamentos musculares, predominantemente nos membros inferiores1.
Em termos epidemiológicos, a doença tem maior prevalência no sexo masculino, nas duas primeiras décadas de vida, com uma relação de 1,5 homens para cada mulher2, e em regiões tropicais, embora haja um crescente número de casos nas zonas temperadas pela infecção pelo vírus da imunodeficiência humana (HIV) ou por tratamentos imunossupressores3. A mortalidade varia de 1 a 23%4.
Correlacionam-se três estágios na manifestação clínica da piomiosite: o primeiro estágio, que corresponde à invasão bacteriana no músculo, ocasionando sinais e sintomas como febre baixa, anorexia, dor localizada, edema, contração e limitação da mobilidade muscular; o segundo estágio corresponde à fase supurativa, em que há a formação de abscessos com exacerbação dos sinais flogísticos e febre alta. Na ausência de diagnóstico, a afecção evolui para a fase séptica (terceiro estágio), com disseminação sistêmica da infecção5.
O diagnóstico é estabelecido, basicamente, por exames de imagem, sendo a ressonância magnética o método de maior sensibilidade no que diz respeito à análise do dano muscular. Nos métodos mais limitados, como na radiografia, evidencia-se aumento de partes moles e, na ultrassonografia, observa-se hiperecogenicidade indicativa de edema e necrose muscular. Na tomografia computadorizada nota-se edema muscular e coleções fluidas. Para diagnóstico etiológico, realizam-se hemoculturas e/ou culturas de material drenado ou aspirado5. Clinicamente, o diagnóstico é dificultado e retardado devido aos seus sinais inespecíficos, levando a consequências potencialmente fatais2.
O tratamento consiste em antibioticoterapia no primeiro estágio, ou associada à abordagem cirúrgica nos estágios seguintes, durante, geralmente, cerca de 3 a 6 semanas. A oxacilina é uma boa opção diante de uma infecção por S. aureus, entretanto, os antibióticos escolhidos podem variar de acordo com o resultado da cultura.
O presente artigo tem por objetivo realizar análise clínica da conduta cirúrgica adotada em um caso de piomiosite em um paciente de 21 anos admitido com dor e edema em membros inferiores em um hospital terciário no interior de Minas Gerais.
RELATO DE CASO
F.J.J.E., 21 anos, sexo masculino, previamente hígido, negava uso de drogas ou medicamentos injetáveis, admitido em fevereiro de 2021 no pronto-socorro do Hospital de Clínicas da Universidade Federal do Triângulo Mineiro, em Uberaba, com quadro clínico de dor moderada, intermitente, em ambos os membros inferiores, associado a edema dos mesmos e febre há 3 dias. Paciente com histórico de atividade física extenuante e traumas em membros inferiores durante partida de futebol há uma semana. Procurou anteriormente atendimento médico, sendo medicado com sintomáticos e liberado para domicílio.
Ao exame físico, apresentava queda do estado geral, febre, dificuldade para deambular e edema importante em membros inferiores, principalmente em lado esquerdo. Constatou-se presença de calor local e rigidez à palpação.
Realizada ultrassonografia com Doppler e ressonância nuclear magnética, com evidência de múltiplos abcessos em grupamentos musculares anteriores e posteriores de coxa e também em topografia de músculo gastrocnêmico. Não foram observados sinais de trombose venosa profunda (Figura 1).
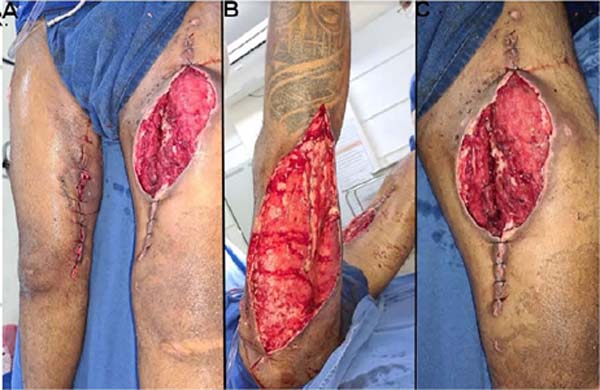
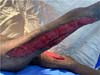
O paciente foi internado aos cuidados das equipes de Clínica Médica e Ortopedia. Necessitou de quatro desbridamentos em centro cirúrgico e fez uso de antibioticoterapia endovenosa guiada por culturas que evidenciaram crescimento de Staphylococcus aureus resistente à meticilina (MRSA) (Figura 2).
Durante o 15º dia de internação, o paciente foi submetido a teste rápido para o vírus da COVID-19, com resultado positivo. Felizmente, evoluiu apenas com sintomas respiratórios leves. Permaneceu em isolamento respiratório por 15 dias e em uso de sintomáticos.
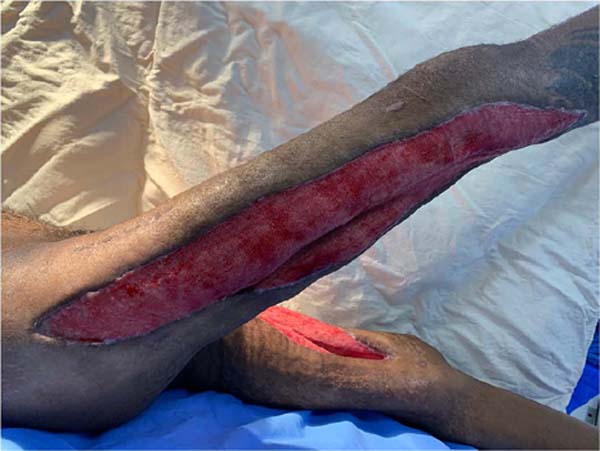
Após liberação do isolamento respiratório, observou-se bom aspecto das lesões, estando as mesmas granuladas, superficiais e sem características infecciosas. Dessa forma, o paciente foi encaminhado para tratamento definitivo pela equipe de Cirurgia Plástica (Figura 3).
Optou-se pela realização de enxerto de pele parcial retirado com dermátomo elétrico, utilizando como doadoras as áreas íntegras nos próprios membros inferiores e realização de curativo oclusivo não aderente.
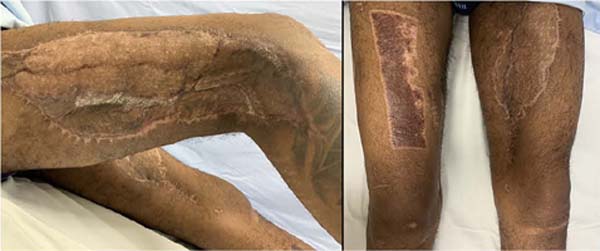
O paciente apresentou ótima integração de enxerto, recebendo alta hospitalar uma semana após a cirurgia, com acompanhamento ambulatorial das equipes de Cirurgia Plástica e Fisioterapia. Seguimento pós-operatório tardio evidenciou completa reabilitação motora (Figura 4).
DISCUSSÃO
Os quesitos epidemiológicos, como procedência, idade e sexo, e a manifestação dos sinais e sintomas relatados corroboram os dados evidenciados na literatura, entretanto, o paciente em questão não apresentava fatores de imunossupressão previamente ao evento ou histórico conhecido de uso de drogas ou medicamentos injetáveis, diferentemente das casuísticas observadas6,7,8,9.
Os principais impasses da piomiosite incluem sua raridade e a dificuldade diagnóstica clínica, que acarretam em tratamentos tardios e, muitas vezes, ineficazes.
O diagnóstico diferencial inclui osteocondrite, osteomielite, tromboflebite e trombose venosa profunda4. O exame de imagem padrão-ouro atualmente é a ressonância magnética, que permite detectar as coleções fluidas e o edema muscular com maior precisão.
O tratamento e a necessidade de abordagem cirúrgica são analisados de acordo com os resultados de cultura e do estágio em que se encontra a doença. Neste caso, a existência de múltiplas coleções purulentas e lesões extensas tornou imperativa a intervenção cirúrgica seriada e posterior reconstrução com enxerto de pele parcial.
CONCLUSÃO
No que concerne ao diagnóstico de doenças pouco comuns, na prática clínica do cirurgião plástico, a suspeição diagnóstica só é possível quando há conhecimento prévio da afecção em questão. Isto posto, deve-se ressaltar a importância da familiarização do profissional com a piomiosite, visto que o diagnóstico precoce e o tratamento correto, empregado em tempo oportuno, alteram sobremaneira o prognóstico do paciente. E, em contrapartida, o atraso diagnóstico pode levar a consequências nefastas, com lesões de elevada morbidade ao paciente, podendo culminar, inclusive, no óbito do doente cujo diagnóstico fora, inadvertidamente, negligenciado.
Portanto, frente à suspeição dessa moléstia, exames de imagem específicos devem ser prontamente solicitados e uma equipe multidisciplinar, atuando de forma coordenada, deve ser envolvida na condução do caso, para que o diagnóstico acertado permita o tratamento precoce e uma evolução favorável.
REFERÊNCIAS
1. Barros AAG, Soares CBG, Temponi E F, Barbosa VAK, Teixeira LEM, Grammatopoulos G. Piomiosite do piriforme em um paciente com doença de Kikuchi-Fujimoto - relato de caso e revisão da literatura. Rev Bras Ortop. 2019;54(2):214-8.
2. Shittu A, Deinhardt-Emmer S, Vas Nunes J, Niemann S, Grobusch M P, Schaumburg F. Tropical pyomyositis: an update. Trop Med Int Health. 2020;25(6):660-5.
3. Siqueira GS, Siqueira CMVM. Piomiosite tropical. Rev Col Bras Cir. 1998;25(3):205-7.
4. Ngor C, Hall L, Dean JA, Gilks C F. Factors associated with pyomyositis: A systematic review and meta-analysis. Trop Med Int Health. 2021;26(10):1210-9.
5. Gonçalves AO, Fernandes NC. Piomiosite tropical. An Bras Dermatol. 2005;80(4):413-4.
6. Konnur N, Boris JD, Nield LS, Ogershok P. Non-tropical pyomyositis in pediatric and adult patients. W V Med J. 2007;103(4):22-3.
7. Martínez-de Jesus FR, Mendiola-Segura I. Clinical stage, age and treatment in tropical pyomyositis: a retrospective study including forty cases. Arch Med Res. 1996;27(2):165-70.
8. Yu CW, Hsiao JK, Hsu CY, Shih TT. Bacterial pyomyositis: MRI and clinical correlation. Magn Reson Imaging. 2004;22(9):1233-41.
9. Sadarangani S, Jibawi S, Flynn T, Melgar TA. Primary pyomyositis: experience over 9 years in temperate Michigan. Infect Dis Clin Pract. 2013;21(2):114-22.
1. Universidade Federal do Triângulo Mineiro, Hospital de Clínicas, Cirurgia Plástica,
Uberaba, Minas Gerais, Brasil
2. Universidade Federal do Triângulo Mineiro, Medicina, Uberaba, Minas Gerais, Brasil
Autor correspondente: Larissa Figueiredo Vieira Rua Vigário Silva, 695/804, Bairro Bom Retiro, Uberaba, MG, Brasil. CEP: 38022-190 E-mail: larissafvieira31@hotmail.com
Artigo submetido: 11/11/2021.
Artigo aceito: 13/09/2022.
Conflitos de interesse: não há.





 Read in Portuguese
Read in Portuguese
 Read in English
Read in English
 PDF PT
PDF PT
 Print
Print
 Send this article by email
Send this article by email
 How to Cite
How to Cite
 Mendeley
Mendeley
 Pocket
Pocket
 Twitter
Twitter