
Original Article - Year 2009 - Volume 24 -
Reconstrução oromandibular complexa com dois retalhos microcirúrgicos
Double free flap for oromandibular reconstruction
RESUMO
Introdução: O tratamento cirúrgico de tumores localmente avançados de cabeça e pescoço deixa como sequelas defeitos extensos e complexos. Retalhos microcirúrgicos são a primeira opção para reconstrução. Objetivo: Determinar a segurança e o impacto na sobrevida em pacientes submetidos a dois retalhos microcirúrgicos. Método: Vinte e três pacientes foram submetidos a reconstrução oromandibular entre 2006 e 2007 e divididos em 2 grupos, de acordo com o número de retalhos. Idade, sexo, tabagismo, desnutrição, tipo histológico, radioterapia, recidiva, complicações e sobrevida foram avaliados. Resultados: Dezessete pacientes foram submetidos a retalho microcirúrgico único (grupo I) e seis pacientes, a dois retalhos microcirúrgicos simultâneos (grupo II). Carcinoma epidermóide foi o tumor mais comum (83,3% grupo II versus 47,1% grupo I). No grupo I, o retalho mais utilizado foi o retalho de fíbula em 8 (47,1%) casos. No grupo II, os retalhos mais utilizados foram fíbula + ântero-lateral da coxa em 4 casos. Recidivas ocorreram em 3 pacientes do grupo I e 1 paciente do grupo II (17,6% versus 16,7%; p = 0,928). Tempo médio de sobrevida livre de doença foi de 11,8 + 6,8, no grupo I, versus 10,8 + 8,4, no grupo II (p = 0,77). Houve três perdas totais do retalho (90,3% sobrevida do retalho), sendo uma perda de retalho fibular no grupo II e perda de um retalho fibular e ântero-lateral da coxa no grupo II, com sobrevida no grupo II de 86,4%. Conclusão: Acreditamos que o uso de dois retalhos microcirúrgicos é seguro, com sobrevida do retalho semelhante ao grupo que realizou apenas um retalho microcirúrgico.
Palavras-chave: Microcirurgia. Cirurgia plástica. Procedimentos cirúrgicos reconstrutivos. Carcinoma de células escamosas. Neoplasias mandibulares/cirurgia.
ABSTRACT
Introduction: Ablative surgery for locally advanced head and neck tumors can lead to devastating sequels. Free flaps are the gold standard in reconstruction. Aim: To determine safety and survival impact in patients submitted to double free flaps procedures. Method: Twenty three patients were submitted do oromandibular reconstruction between 2006 and 2007. For comparison purposes they were divided in two groups: group I - single free flap, and group II - double free flap. Data such as age, sex, smoking history, malnutrition, histological type, radiotherapy, recurrence, complications and survival were collected. Results: Seventeen patients were distributed in group I and 6 patients in group II. Squamous cell carcinoma was the most common histological type (83.3% group II versus 47.1% group I). Fibular free flap was the most used flap in group I (8 cases - 47.1%). The most common flap combination in group II was fibular free flap+anterolateral thigh flap in 4 cases. Recurrence was observed in three patients from group I and one patient from group II (17.6% versus 16.7%; p = 0.928). Mean survival time free from disease was 11.8 months + 6.8 in group I versus 10.8 + 8,4 in group II (p = 0.77). There were three total flap loss (90.3% flap survival), one fibular flap from group I and one fibular and one anterolateral thigh flap in group II. Flap survival in group II was 86.4%. Conclusion: We believe that double free flap reconstruction in head and neck is safe, reliable and has similar flap survival as single free flap procedures.
Keywords: Microsurgery. Plastic surgery. Reconstructive surgical procedures. Squamous cell carcinoma. Mandibular neoplasms/surgery.
O tratamento cirúrgico de tumores localmente avançados (T3 e T4) de cabeça e pescoço deixam como sequelas defeitos extensos e complexos1,2. Estes defeitos podem englobar ossos, revestimento da cavidade oral, pele e partes moles, e sua reconstrução constitui um desafio para os cirurgiões plásticos devido à intricada anatomia tridimensional da região. O planejamento da reconstrução destes defeitos é extremamente difícil devido aos potenciais déficits funcionais que podem resultar, tais como dificuldades para se alimentar, falar e respirar, incontinência oral, além de resultado estético pobre3.
Retalhos microcirúrgicos são a primeira opção para reconstrução de grandes lesões únicas ou compostas de cabeça e pescoço devido aos resultados estéticos e funcionais superiores4,5. O uso de retalhos livres permitiu a reconstrução de defeitos cada vez mais complexos em pacientes de alto risco após ressecções de tumores malignos de cabeça e pescoço.
Existem vários retalhos que podem ser utilizados na reconstrução oromandibular, incluindo retalhos ósseos e fasciocutâneos. Para o revestimento do assoalho da boca, os retalhos mais utilizados são o radial do antebraço, o lateral do braço, o dorsal do pé, o escapular e o ântero-lateral da coxa. Para a reconstrução do defeito oromandibular, após ressecção composta de mandíbula, os retalhos mais utilizados são: fibular, osteocutâneo radial do antebraço, escapular e de crista ilíaca.
Tumores malignos muito extensos e avançados, entretanto, deixam defeitos que muitas vezes não são passíveis de reconstrução com o uso de apenas uma técnica de transferência tecidual5.
O uso de um segundo retalho microcirúrgico foi descrito como uma das soluções para o tratamento destes defeitos2, porém a complexidade do procedimento associada a baixa sobrevida deste grupo de pacientes levantou, em nosso Serviço, a dúvida sobre a validade e a segurança de um procedimento de tal magnitude.
No presente estudo, apresentamos uma série de pacientes com defeitos cirúrgicos extensos após ressecção de tumores de cabeça e pescoço que foram reconstruídos com o uso de um ou dois retalhos microcirúrgicos.
OBJETIVOS
Determinar se:
MÉTODO
Critérios de inclusão
Foram incluídos os pacientes submetidos a reconstrução microcirúrgica de defeitos envolvendo a cavidade oral (mucosa oral, 2/3 anteriores da língua, assoalho da boca, palato duro, trígono retromolar), e/ou a mandíbula, decorrentes de ressecção de tumores de cabeça e pescoço e osteoradionecrose como consequência do tratamento do tumor. Todos os pacientes foram operados no mesmo Hospital pelos serviços de Cabeça e Pescoço e Cirurgia Plástica entre 2006 e 2007.
Critérios de exclusão
Foram excluídos os pacientes com defeitos decorrentes de outras doenças, como trauma e defeitos congênitos, e retalhos microcirúrgicos para a reconstrução de cabeça e pescoço que não incluíam defeitos de cavidade oral ou mandíbula.
Delineamento do estudo
Os pacientes foram divididos em 2 grupos:
O critério para a realização de dois retalhos microcirúrgicos foi a presença de defeito composto extenso envolvendo espessura total ("through-and-through") de mandíbula, mucosa oral e grande quantidade de pele e tecidos moles (músculos mastigatórios com grande espaço morto).
Foram analisados os seguintes dados: idade, sexo, desnutrição, tabagismo, etilismo, tipo histológico, estadiamento, grau de diferenciação, momento da reconstrução (imediata ou tardia), tipo de retalho, tempo cirúrgico, vasos receptores, e radioterapia. Foram ainda analisadas as complicações relacionadas ou não ao retalho, presença de recidiva e tempo de sobrevida.
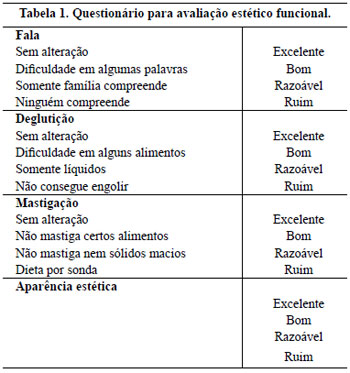
A avaliação estético-funcional foi realizada mediante solicitação de comparecimento ao hospital enviada por carta. A avaliação objetiva foi realizada pelo cirurgião por meio de pontuação de aspectos objetivos de fala, deglutição, mastigação e estética (Tabela 1). A avaliação estética foi realizada com base em critérios objetivos, como diferença de cor, crescimento de pêlos, alteração no contorno, cicatrizes, retração ou volume excessivo do retalho.
Técnica cirúrgica
As cirurgias combinadas foram realizadas com duas equipes cirúrgicas para que a cirurgia ablativa do tumor fosse concomitante à ressecção do retalho para redução do tempo cirúrgico. Os retalhos utilizados em nossa série são os retalhos ântero-lateral da coxa (Figura 1), fíbula (Figura 2), radial do antebraço (Figura 3), reto abdominal e grande dorsal. As dissecções foram realizadas com auxílio de lupa com magnificação de 2,5x (Designs for Visions, Ronkonkoma, NY, EUA). Após a dissecção dos retalhos, procedeu-se à dissecção dos vasos receptores do pescoço e, em seguida, realizada a ligadura do pedículo do retalho para diminuição do tempo de isquemia. No retalho de fíbula foram realizadas as osteotomias in situ para diminuir o tempo de isquemia. As anastomoses foram realizadas com auxílio de microscópio cirúrgico (DF Vasconcelos S.A., São Paulo, SP, Brasil) com fio de nylon 9-0 (Ethicon, Cincinnati, OH, EUA).
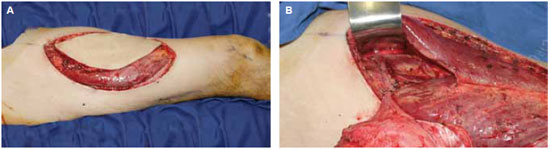
Figura 1 - Retalho ântero-lateral da coxa. A: limites dos retalhos incisados; B: detalhe da emergência do pedículo do retalho na artéria circunflexa lateral femoral.
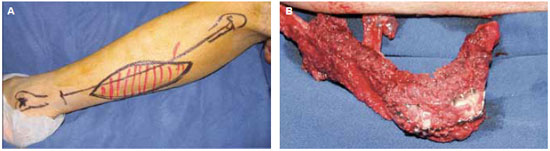
Figura 2 - A: marcação do retalho livre de fíbula, com ilha de pele. B: osteotomias do retalho de fíbula realizadas in situ para redução do tempo de isquemia do retalho.
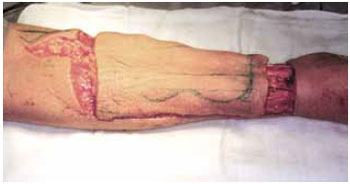
Figura 3 - Retalho radial do antebraço com grande área de pele para cobertura de defeito de mucosa oral.
Todos os pacientes foram submetidos a traqueostomia e encaminhados à Unidade de Terapia Intensiva para monitorização pós-operatória. A monitorização do retalho foi feita de 2 em 2 horas, por meio de avaliação clínica.
Análise estatística
Foi realizada análise estatística por meio do software Statistica® versão 6.1 (StatSoft Inc., Tulsa, OK, EUA), através dos testes t de Student e teste diferencial para comparação de proporções. Adotou-se como nível de significância estatística p < 0,05.
RESULTADOS
Foram realizados 31 retalhos microcirúrgicos em 23 pacientes para reconstrução oromandibular por câncer entre 2006 e 2007.
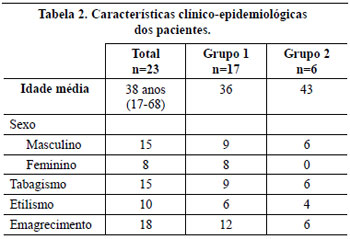
As características clínico-epidemiológicas da amostra (Tabela 2) revelam idade média de 38 anos, sendo 65,2% dos pacientes do sexo masculino. Tabagismo esteve presente em 65,2% dos pacientes, etilismo em 43,5% e desnutrição em 78,3%.
O tipo histológico mais comum foi o carcinoma epidermóide (CEC), correspondendo a 83,3% dos pacientes do grupo II e 47,1% do grupo I. Ameloblastoma foi encontrado em 29,4% dos pacientes do grupo II, seguido de osteosarcoma (11,8%), melanoma (5,9%) e osteradionecrose (5,9%) - (Tabela 3).
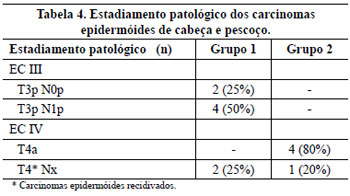
Os carcinomas epidermóides eram avançados em ambos os grupos (Tabela 4), sendo 25% do grupo I tumores recidivados e 20% no grupo II.
No grupo I, 23,5% dos pacientes foram submetidos a radioterapia prévia contra 100% no grupo II.
No grupo I, o retalho mais comumente utilizado foi o retalho de fíbula em 8 (47,1%) casos, seguido do retalho ântero-lateral da coxa em 7 (41,2%) - (Figura 4). No grupo II, as combinações de retalho utilizadas foram: retalho de fíbula + retalho ântero-lateral da coxa em 4 casos (Figuras 5 e 6) e retalho de fíbula + retalho radial do antebraço em 1 caso e retalho de fíbula + retalho de reto abdominal em 1 caso (Figura 7 e Tabela 3).
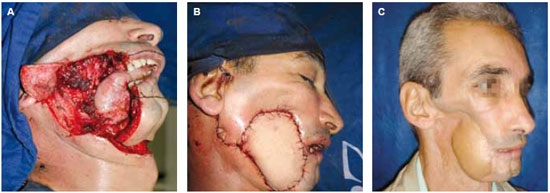
Figura 4 - A: defeito por ressecção de carcinoma epidermóide recidivado de gengiva com ressecção ampla de mucosa oral, pele e segmento lateral da mandíbula. B: retalho dobrado para revestimento externo e interno. C: Aspecto 6 mês de pós-operatório.
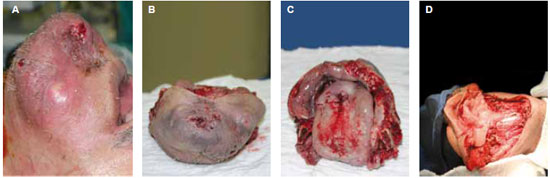
Figura 5 - A: carcinoma epidermóide de assoalho de boca invadindo a mandíbula e a pele. B e C: peça cirúrgica pós-ressecção em bloco de partes moles, osso, pele e mucosa. D: defeito a ser reconstruído. Realizados retalhos de fíbula e ântero-lateral da coxa.
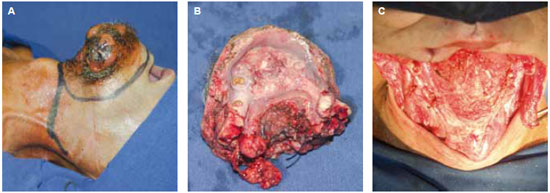
Figura 6 - A: carcinoma epidermóide de assoalho de boca invadindo osso e pele. B: ressecção em bloco do tumor. C: defeito complexo de terço inferior da face. Realizados retalhos de fíbula e ântero-lateral da coxa.
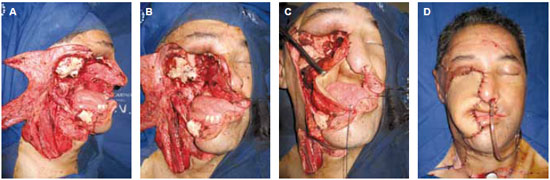
Figura 7 - A e B: ressecção ampla de carcinoma epidermóide de cavidade oral com invasão de maxila e mandíbula. C: retalho de reto abdominal para revestimento interno e preenchimento da cavidade produzida pela maxilectomia. D: retalho ântero-lateral da coxa para revestimento externo.
A reconstrução foi imediata em 82,6% dos casos. O tempo médio de cirurgia no grupo I foi 352 + 39 minutos contra 595 + 48 minutos no grupo II (p < 0,05). O tempo de internamento foi semelhante entre os grupos (14,3 + 7,3 dias no grupo II e 12,2 + 8,6 dias no grupo I) (p = 0,59).
O segmento de mandíbula ressecado foi 12,9 + 4,9 cm no grupo I contra 19,6 + 3,9 cm no grupo II (p < 0,05) - (Tabela 2). Foram excluídos desta análise os pacientes sem envolvimento mandibular.
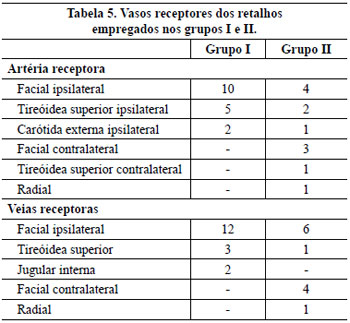
Os vasos receptores empregados foram ipsilaterais no grupo I e no grupo II foi necessária a dissecção contralateral em 4 pacientes para a anastomose do segundo retalho. Em um paciente do grupo II, com radioterapia e cirurgia cervical prévias, não foram encontrados vasos receptores adequados ipsi ou contralaterais e o segundo retalho foi anastomosado nos vasos radiais na sequência do retalho radial do antebraço (Tabela 5).
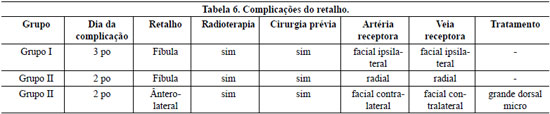
Com relação às complicações do retalho houve perda de 3 retalhos, sendo 2 (fíbula e ântero-lateral da coxa) do grupo II e 1 (fíbula) do grupo I, não havendo diferença estatística entre os grupos (p = 0,3878). Estas complicações foram decorrentes de trombose venosa e ocorreram entre o 2° e 3° pós-operatório, sendo que o retalho ântero-lateral da coxa foi explorado, porém sem sucesso à trombectomia. Todos os pacientes haviam sido submetidos a radioterapia pré-operatória e cirurgia prévia. Em apenas 1 paciente foi realizado um novo retalho microcirúrgico, de músculo grande dorsal, uma vez que o paciente apresentava bom estado geral, apesar da proximidade da cirurgia anterior, e o retalho ântero-lateral da coxa trombosado correspondia à cobertura cutânea de 50% da hemiface direita (Tabela 6).
Recidivas ocorreram em 3 pacientes do grupo I e 1 paciente do grupo II (17,6% versus 16,7%; p = 0,928). Todos eram carcinomas epidermóides e foram encaminhados à radioterapia, com exceção de um osteosarcoma do grupo I que foi submetido a nova ressecção e nova reconstrução com retalho de músculo grande dorsal livre (Tabela 3).
A avaliação funcional e estética foi realizada em 6 pacientes do grupo I e 2 pacientes do grupo II (34,8% dos pacientes da amostra), os demais pacientes não responderam à solicitação de retorno ao hospital. O grupo I demonstrou 100% de resultados excelente/bom para fala, 100% de resultados excelente/bom para deglutição e 83,3% de resultados excelente/bom na mastigação contra apenas 50% de resultados bom para fala e para a mastigação no grupo II (Tabela 7 e Figura 8).
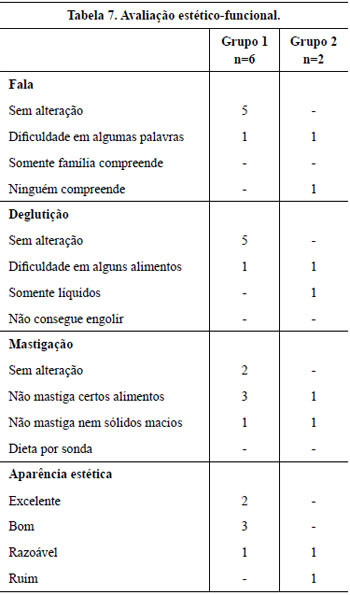
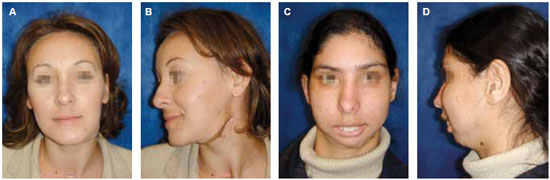
Figura 8 - Avaliação estética. A e B: aspecto pós-operatório de 6 meses de ressecção de ameloblastoma e reconstrução com fíbula. C e D: aspecto pós-operatório tardio 22 meses de reconstrução de mandíbula com fíbula por ameloblastoma.
O tempo médio de sobrevida livre de doença foi de 11,8 + 6,8 no grupo I versus 10,8 + 8,4 no grupo II (p = 0,77). O seguimento foi de 11,9 meses, variando de 1 a 24 meses (Tabela 3).
Houve 3 óbitos nesta série, sendo um deles decorrente de hemorragia digestiva alta e outros 2 por complicações decorrentes da doença de base (p = 0,76). Dois pacientes que apresentaram recidiva permanecem vivos com doença e 18 pacientes apresentam-se vivos sem evidência de doença (Tabela 3).
DISCUSSÃO
Câncer de cabeça e pescoço é comum em diversas partes do mundo em que o consumo de álcool e tabaco é elevado, incluindo o Brasil. A incidência é de 30 casos por 100.000 habitantes6, e nos Estados Unidos a incidência de casos novos em 2004 foi 28.260 casos6.
Apesar dos avanços na ressecção destes tumores e também na reconstrução nos últimos 10 anos, a taxa de mortalidade permanece inalterada. A sobrevida em 5 anos não ultrapassa 52% para tumores de cavidade oral e apenas 25% para tumores de cavidade oral que necessitaram ressecção de mandíbula6,7. Quando se avalia o estadiamento TNM, observa-se sobrevida em 5 anos de 72% no estadio I; 54% no estadio II; 37% no estadio III e 29% no estadio IV8.
Nos primórdios da reconstrução de cabeça e pescoço, a maioria dos defeitos era fechada primariamente com sutura da língua ao lábio. Este método era aceitável para tumores pequenos, porém para tumores maiores e de linha média que acometiam a mandíbula resultava em resultado desastroso, com a deformidade conhecida como "Andy Gump" (Figura 9). Os defeitos póstero-laterais da mandíbula causam perda estética menor, porém leva a perda da simetria do terço inferior da face e má oclusão dentária9.
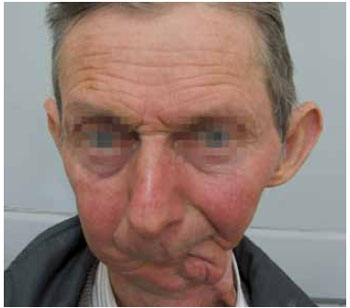
Figura 9 - Deformidade de "Andy Gump": ausência de parte central do arco anterior da mandíbula.
A reconstrução imediata dos defeitos de cabeça e pescoço foi preconizada inicialmente por Edgerton10, com o uso retalhos locais e regionais, incluindo os retalhos músculo-cutâneos peitoral maior e grande dorsal.
Atualmente, a reconstrução microcirúrgica imediata é a primeira opção na reconstrução de cabeça e pescoço nos Estados Unidos6. Quando se opta por reconstrução convencional (sem utilização de retalhos microcirúrgicos), o tempo de hospitalização é maior e o resultado funcional pior11.
Na América do Sul, a introdução da microcirurgia experimental ocorreu, em 1971, no laboratório de microcirurgia na Faculdade de Medicina da Universidade de São Paulo12.
Não existe um retalho ósseo ideal para a reconstrução de cabeça e pescoço13, a seleção do retalho deve ser feita de acordo com critérios objetivos, como tamanho do retalho, morbidade da área doadora e proporção osso/ilha de pele. Em nossa opinião, o retalho que mais se aproxima é o retalho livre de fíbula, descrito por Taylor14 e utilizado para reconstrução de mandíbula por Hidalgo15, já que fornece até 25 cm de osso bicortical e que possibilita osteotomias sem desvascularização do retalho. Este retalho é indicado para todos os defeitos mandibulares anteriores e para a maioria dos defeitos laterais15. Além disso, pode-se associar retalho ilha de pele baseada em perfurantes septocutâneas que pode ser utilizada para reconstrução de assoalho da boca. O retalho de fíbula apresenta ainda bom resultado estético (excelente 55%; bom 20%), e funcional (85% apresentando fala inteligível e deglutição - 70% em dieta oral habitual)16.
Urken et al.17 demonstraram função superior na mastigação em pacientes submetidos a reconstrução mandibular microcirúrgica, entretanto não houve melhora na deglutição ou fala quando comparados a não reconstruídos.
Após as reconstruções microvascularizadas, o uso de implantes endósseos promove reabilitação da função da mastigatória. É possível realizar o implante desde que haja 10 mm de espessura de tecido ósseo. Os implantes podem ser realizados concomitantemente à cirurgia, desde que o volume ósseo seja adequado. Em nossa série, foi realizado implante apenas em um caso, em paciente jovem com ameloblastoma (Figura 10). A radioterapia pode prolongar o período de osteointegração em até 12 meses.
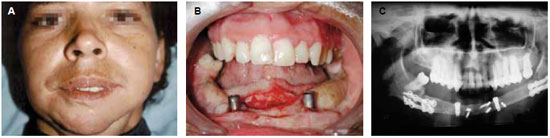
Figura 10 - A: pós-operatório de 18 meses de reconstrução de mandíbula com fíbula. B: implantodontia. C: panorâmica evidenciando implantes, enxerto e placas utilizadas nas osteotomias.
A falta de tecidos moles na região cervical é mal tolerada, e alguns autores já haviam descrito a possibilidade de utilização de dois retalhos para suprir adequadamente a região cervical de tecidos1,2,5.
O conceito de utilização de dois retalhos para a reconstrução de cabeça e pescoço já havia sido exposto por McGregor e Reid18, que utilizaram o retalho temporal e o retalho deltopeitoral em 1970. Em 1999, Chen et al.19 publicaram retalho duplo, sendo um retalho livre de fíbula e um retalho pediculado de músculo peitoral maior.
O uso de dois retalhos microcirúrgicos, embora se trate de um procedimento longo e de execução difícil, deve estar disponível em casos selecionados, nos quais o não tratamento imediato resulte em deficiências funcionais limitantes2,3.
As indicações para a realização de dois retalhos microcirúrgicos simultaneamente são controversas. Wei et al.3 indicam este procedimento em todos os casos de defeitos compostos extensos de ressecções oromandibulares de tumores primários. Em nossa série, indicamos dois retalhos para o tratamento de tumores primários avançados, assim como para o tratamento da osteoradionecrose em um caso.
Inicialmente Wei et al.2 utilizavam o retalho radial do antebraço para revestimento interno e retalho de fíbula ou crista ilíaca para a reconstrução óssea. Atualmente, os autores preferem o retalho ântero-lateral da coxa para o revestimento interno. Em nossa série, preferimos o retalho ântero-lateral da coxa, por sua versatilidade, apesar de sua grande variação anatômica, para revestimento externo ou interno. Utilizamos também o retalho livre de reto abdominal no caso de grande espaço morto pós sequela de maxilectomia, que não seria adequadamente obliterado por outros retalhos.
A seleção de vasos em retalhos duplos deve ser cuidadosamente planejada. Alguns autores preferem anastomosar o segundo retalho no primeiro, "flow-through flap"2, porém esta técnica se mostrou com maior taxa complicações do retalho3. Atualmente, se preconiza vasos receptores distintos para cada retalho e evitar a utilização de enxertos de veia; respeitados estes princípios, não há diferença entre retalhos duplos ou simples. Em nossa casuística, houve necessidade de anastomosar o retalho de fíbula no retalho radial do antebraço em um paciente por falta de vasos receptores, ipsi ou contralaterais. Em 33,3% dos pacientes do grupo II, foi necessário dissecar vasos receptores contralaterais, porém não houve necessidade de enxertia de veia.
Houve três perdas totais do retalho (90,3% sobrevida do retalho), sendo uma perda de retalho fibular no grupo II e perda de um retalho fibular e um retalho ântero-lateral da coxa no grupo II. Os três pacientes haviam sido submetidos a radioterapia e cirurgia prévia. Em ambos os pacientes do grupo, não foi possível anastomosar o segundo retalho no pescoço ipsilateral, em um caso sendo necessária anastomose nos vasos faciais contralaterais e, no outro, foi realizada anastomose na parte distal do retalho radial do antebraço. Esta foi uma condição excepcional, uma vez que procuramos evitar este tipo de anastomose por acreditarmos que resulta em maiores complicações vasculares3. A sobrevida do retalho na literatura para retalhos duplos varia entre 93%2, 96%20 e 96,6%21, em nossa amostra, a sobrevida do retalho do grupo II foi 86,4%.
A avaliação funcional dos retalhos duplos demonstra resultados desanimadores. Gabr et al.21 relataram fala razoável/ruim em 100% dos pacientes e deglutição e mastigação ruim em 70%, embora Wei et al.2 e Jeng et al.22 demonstrem resultados funcionais superiores, com habilidade para ingestão de dieta normal em 96%. Em nosso estudo, a avaliação funcional estética foi prejudicada pela baixa adesão ao chamado para avaliação. Somente 34,8% dos pacientes realizaram a avaliação, que demonstrou resultado bom para fala e mastigação em 50% dos pacientes do grupo II.
A avaliação estética foi feita de diferentes maneiras em diversos trabalhos, portanto apresentando resultados contraditórios3,13,20,21.
O tempo médio de sobrevida em nossa série foi 11,6 meses, comparado a 36 meses em série publicada por Wei et al.2 e por Bianchi et al.43. Posch et al.20, em 2007, relataram sobrevida de 20 meses após o tratamento cirúrgico.
CONCLUSÃO
A utilização de dois retalhos microcirúrgicos é segura, com índices de sobrevida do retalho e do paciente semelhantes àqueles submetidos a um retalho. A avaliação funcional não pôde ser adequadamente avaliada, já que houve baixa adesão ao questionário empregado. A sobrevida dos pacientes é semelhante em ambos os grupos.
Acreditamos que o uso de dois retalhos microcirúrgicos está justificado em pacientes selecionados, já que se trata de procedimento seguro com sobrevida semelhante ao grupo que realizou apenas um retalho microcirúrgico e melhora a qualidade de vida destes pacientes apresentando tumores avançados de cabeça e pescoço.
REFERÊNCIAS
1. Shenaq SM. Refinements in mandibular reconstruction. Clin Plast Surg. 1992;19(4):809-17.
2. Wei FC, Demirkan F, Chen HC, Chen IH. Double free flaps in reconstruction of extensive composite mandibular defects in head and neck cancer. Plast Reconstr Surg. 1999;103(1):39-47.
3. Wei FC, Yazar S, Lin CH, Cheng MH, Tsao CK, Chiang YC. Double free flaps in head and neck reconstruction. Clin Plast Surg. 2005;32(3):303-8.
4. Wei FC, Celik N, Chen HC, Cheng MH, Huang WC. Combined anterolateral thigh flap and vascularized Fíbula osteoseptocutaneous flap in reconstruction of extensive composite mandibular defects. Plast Reconstr Surg. 2002;109(1):45-52.
5. Blackwell KE, Buchbinder D, Biller HF, Urken ML. Reconstruction of massive defects in the head and neck: the role of simultaneous distant and regional flaps. Head Neck. 1997;19(7):620-8.
6. Thoma A, Levis C, Young JE. Oromandibular reconstruction after cancer resection. Clin Plast Surg. 2005;32(3):361-75.
7. Tankéré F, Golmard JL, Barry B, Guedon C, Depondt J, Gehanno P. Prognostic value of mandibular involvement in oral cavity cancers. Rev Laryngol Otol Rhinol (Bord). 2002;123(1):7-12.
8. Pugliano FA, Piccirillo JF, Zequeira MR, Fredrickson JM, Perez CA, Simpson JR. Clinical-severity staging system for oral cavity cancer: five-year survival rates. Otolaryngol Head Neck Surg. 1999;120(1):38-45.
9. Blackwell KE, Buchbinder D, Urken ML. Lateral mandibular reconstruction using soft-tissue free flaps and plates. Arch Otolaryngol Head Neck Surg. 1996;122(6):672-8.
10. Edgerton MT Jr. Reconstructive techniques to facilitate the treatment of head and neck cancer. Surg Forum. 1953;(38th Congress):632-7.
11. Komisar A. The functional result of mandibular reconstruction. Laryngoscope. 1990;100(4):364-74.
12. Ferreira M, Marques E, Tedesco-Marchese A. Microcirurgia vascular: técnica para sutura de vasos com diâmetro externo inferior a 2 mm. Rev Paul Med. 1974;38(1):67-9.
13. Gabr EM, Kobayashi MR, Salibian AH, Armstrong WB, Sundine M, Calvert JW, et al. Oromandibular reconstruction with vascularized free flaps: a review of 50 cases. Microsurgery. 2004;24(5):374-7.
14. Taylor GI, Miller GD, Ham FJ. The free vascularized bone graft. A clinical extension of microvascular techniques. Plast Reconstr Surg. 1975;55(5):533-44.
15. Hidalgo DA. Fíbula free flap: a new method of mandible reconstruction. Plast Reconstr Surg. 1989;84(1):71-9.
16. Hidalgo DA, Pusic AL. Free-flap mandibular reconstruction: a 10-year follow-up study. Plast Reconstr Surg. 2002;110(2):438-49.
17. Urken ML, Buchbinder D, Weinberg H, Vickery C, Sheiner A, Parker R, et al. Functional evaluation following microvascular oromandibular reconstruction of the oral cancer patient: a comparative study of reconstructed and nonreconstructed patients. Laryngoscope. 1991;101(9):935-50.
18. McGregor IA, Reid WH. Simultaneous temporal and delto-pectoral flaps for full-thickness defects of the cheek. Plast Reconstr Surg. 1970;45(4):326-31.
19. Chen HC, Demirkan F, Wei FC, Cheng SL, Cheng MH, Chen IH. Free Fíbula osteoseptocutaneous-pedicled pectoralis major myocutaneous flap combination in reconstruction of extensive composite mandibular defects. Plast Reconstr Surg. 1999;103(3):839-45.
20. Posch NA, Mureau MA, Dumans AG, Hofer SO. Functional and aesthetic outcome and survival after double free flap reconstruction in advanced head and neck cancer patients. Plast Reconstr Surg. 2007;120(1):124-9.
21. Gabr E, Kobayashi MR, Salibian AH, Armstrong WB, Sundine M, Calvert JW, et al. Mandibular reconstruction: are two flaps better than one? Ann Plast Surg. 2004;52(1):31-5.
22. Jeng SF, Kuo YR, Wei FC, Su CY, Chien CY. Reconstruction of concomitant lip and cheek through-and-through defects with combined free flap and an advancement flap from the remaining lip. Plast Reconstr Surg. 2004;113(2):491-8.
23. Bianchi B, Ferrari S, Poli T, Bertolini F, Raho T, Sesenna E. Oromandibular reconstruction with simultaneous free flaps: experience on 10 cases. Acta Otorhinolaryngol Ital. 2003;23(4):281-90.
I. Doutoranda em clínica cirúrgica pela universidade federal do paraná (ufpr), mestre em clínica cirúrgica pela ufpr, membro titular da sociedade brasileira de cirurgia plástica.
II. Doutor em cirurgia plástica pela universidade de são paulo, membro titular da sociedade brasileira de cirurgia plástica.
Correspondência para:
Anne Karoline Groth
Av. Sete de Setembro, 4923 cjto 1001 - Batel
Curitiba, Pr - CEP 80240-000
E-mail: annegroth@gmail.com
Trabalho realizado no Hospital Erasto Gaertner, Curitiba, Pr.
Trabalho vencedor do Prêmio Nemer Chidid - Allergan/2008.
Artigo recebido: 17/10/2008
Artigo aceito: 19/1/2009


 Read in Portuguese
Read in Portuguese
 Read in English
Read in English
 PDF PT
PDF PT
 Print
Print
 Send this article by email
Send this article by email
 How to Cite
How to Cite
 Mendeley
Mendeley
 Pocket
Pocket
 Twitter
Twitter