
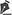
Special Article - Year 2020 - Volume 35 -
Passado, presente e futuro utilizando implantes mamários de silicone no Brasil, um relato de 45 anos
Past, present and future using silicone breast implants in Brazil, a 45-year report
RESUMO
O autor conviveu com implantes mamários e relata a história da evolução em seus 45 anos de experiência. Aponta os pontos principais dessa evolução, as coincidências e as complicações no transcorrer do tempo, e propõe ao final acontecimentos possíveis no futuro.
Palavras-chave: Mamoplastia; Implantes de mama; Complicações pós-operatórias; História; Elastômeros de silicone; Géis de silicone
ABSTRACT
The author lived with breast implants and tells the story of evolution in his 45 years of experience. It points out the main points of this evolution, the coincidences, and complications over time, and proposes possible future events in the end.
Keywords: Mammoplasty; Breast implants; Postoperative complications; Story; Silicone elastomers; Silicone gels.
Os implantes mamários de silicone partiram de uma ideia de Cronin e Gerow, em 19611, observando uma bolsa de sangue mais ou menos cheia que apresentava uma consistência semelhante à mama. Desenvolveram um protótipo e o implantaram pela primeira vez na cadela Esmeralda, com a participação como residente de Thomas Biggs que cuidou dela, como ele próprio declara em congressos. Biggs esteve no Brasil em congressos mais de 40 vezes, a primeira em São José do Rio Preto a convite do Dr. Melchiades Cardoso de Oliveira, para participar de uma Jornada de Cirurgia Plástica realizada no ano 1971. E realizou 3 cirurgias: uma ritidoplastia, uma ressecção de ameloblastoma tomando meia mandíbula, reconstruída com enxerto ósseo de crista ilíaca, e uma correção da genitália de criança intersexuada; um excelente cirurgião.
Os primeiros implantes eram constituídos de gel de baixa coesividade e dureza, com cápsulas não muito finas de superfície lisa e “patches” de Dacron na base, que aderiam à aponeurose do músculo peitoral fixando o implante em sua posição, para não sofrer alteração com o tempo. Foi a primeira geração delas, que durou mais ou menos entre 1963 a 1972 (Figura 1).
Pareciam solucionados os problemas das pacientes portadoras de hipomastias, mas não era bem isso o que iria acontecer com o passar do tempo, estava só começando. Esses “patches” logo foram abolidos da industrialização na segunda geração, pela observação de que não eram necessários para mantê-los em suas posições. E não eram isentos de complicações, produziam reação de corpo estranho mais intensa que o implante e colaboravam na sua deformação. Permaneceram semelhantes aos primeiros, sem Dacron, entre 1973 a 1980. Em 1974, tivemos o primeiro contato com um deles.
Grande parte desses implantes preenchidos com gel de silicone ficavam duros ao atingir em torno de um ano de pós-operatório com contratura capsular. Inúmeras publicações surgiram a partir de 1974 e outras posteriores demonstraram a tentativa de prevenção dessas contraturas reduzindo a fibrose; algumas com utilização de corticoesteroides para reduzir a reação inflamatória em torno do implante2,3; outras pesquisavam as causas das contraturas4,5; e houve a demonstração de que hematomas causam mais contraturas capsulares6; além de uma classificação da intensidade delas7. Se ficavam duros, a indústria passou a confeccionar implantes com o gel mais mole, cápsulas mais delicadas e até meio vazias (Figura 2).
A dedução “lógica” era: se ficam duros, façamos os implantes mais moles e mais delicados com cápsulas mais finas, e estaria resolvido o problema da dureza dos mesmos no pós-operatório tardio; logicamente para permanecerem assim ao longo do tempo quando implantados. O caminho inverso do real e necessário. Esta foi a terceira geração, aproximadamente entre os anos 1980 a 1990. Mas não foi o que aconteceu, ficavam ainda mais duros, e mais rapidamente, além de trazerem uma série de consequências. Faltava naquele momento o entendimento da biomecânica da contratura capsular, associada a reação de corpo estranho8 já conhecida, mas não reconhecida.
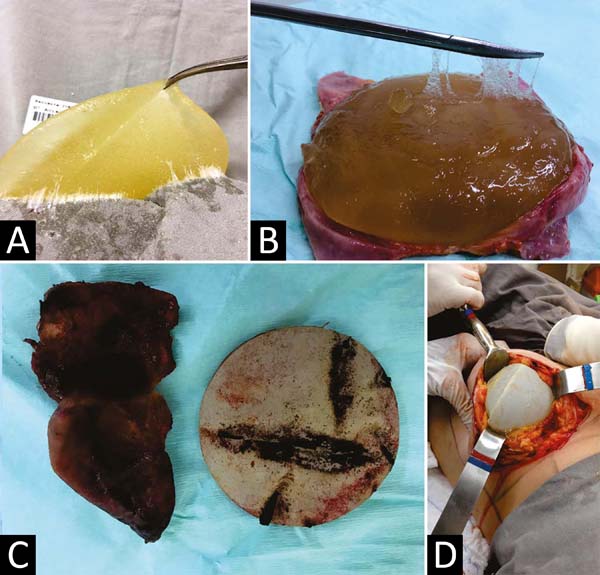
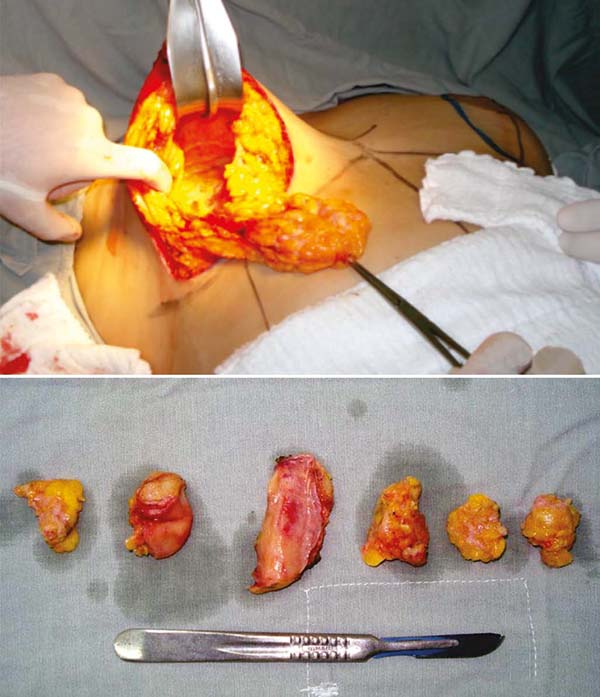
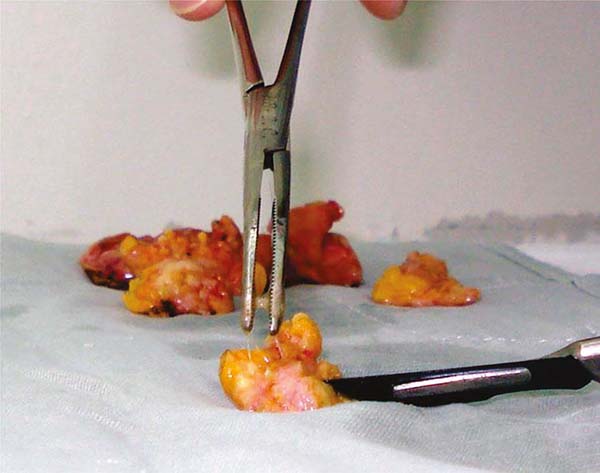
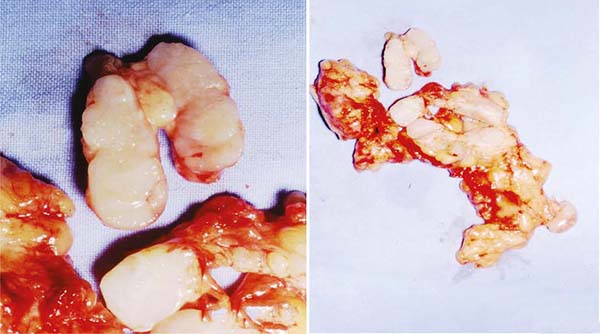
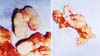
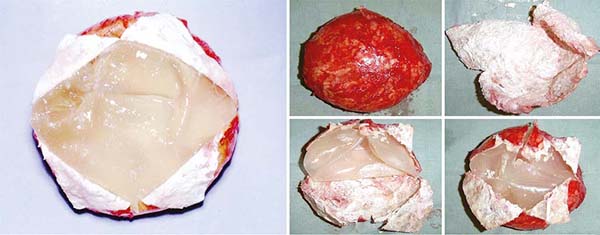
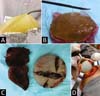
Observava-se muito frequentemente vazamentos do gel de silicone, que ultrapassava a barreira das cápsulas do implante e da camada fibrosa para os tecidos mamários subjacentes, mesmo sem ruptura delas, criando inúmeros nódulos em novas mini cápsulas (Figuras 3A e 3B). E, com tempo mais longo, migravam e impregnavam os gânglios linfáticos axilares (Figura 4), sendo muitas vezes confundidos com metástases tumorais (Figuras 5A e 5B).
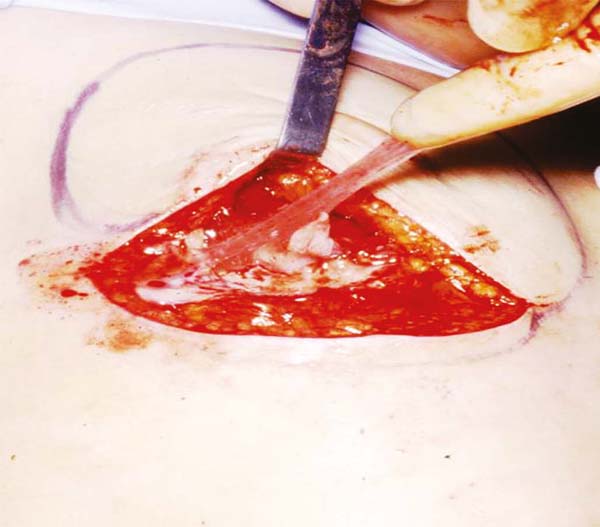
Não existia a ressonância magnética e a biópsia dirigida com agulha (PAAF). E se estes implantes eram colocados sobre um campo cirúrgico, ao serem removidos deixavam uma marca “oleosa” resultante do vazamento do gel que ultrapassava a barreira da cápsula que o envolvia. Em vários congressos no Brasil foi apresentada uma foto projetada pelo Prof. Dr. Andrews J. M.9 (Figura 2), demonstrando esse extravasamento. A cápsula lisa e fina rompia com certa facilidade e a longo prazo muitas vezes se dissolvia, desaparecendo, ou se confundindo com o gel interior (Figura 6).
A dureza do gel de silicone é medida em centistoque10. O gel de silicone é envolvido por uma camada de silicone laminado mais duro, com mais centistokes, e o dissolvente natural do silicone mais duro é o mais mole e mais liquido. Quanto mais mole ou liquido, maior é a capacidade de dissolução do silicone mais duro (elastômero). Então, o gel interior dissolve a cápsula fazendo com que, em alguns casos, ela desapareça por completo10.
Se faltou o entendimento desse processo e da reação biológica de corpo estranho, que não foi observada com maior atenção e profundidade naquele momento, vamos analisar a mesma. Ela é imutável e inexorável, é uma lei natural como inúmeras leis naturais, da física, da matemática e da biologia.
Em torno de um corpo estranho implantado nos tecidos humanos, existe a tendência biológica de isolá-lo, e inicia-se uma reação cicatricial clássica passando pela inflamação, fibroplasia e maturação, com deposição de fibroblastos/miofibroblastos/fibrócitos/colágeno sobre a sua superfície, fazendo uma cápsula fibrosa “protetora”, do corpo estranho e do organismo que o abriga. É o que ocorre com os implantes mamários11.
Se ele é contaminado tende a ser eliminado pela via que está mais próxima do meio exterior, ou seja, é uma “inteligência biológica”, de autoproteção. E isso ocorre através de destruição de tecidos nesse caminho, até a pele se abrir e expulsá-lo. Em geral, o ponto fraco é a cicatriz resultante da cirurgia e não se soluciona tentando suturar a pele que se abriu. Ela se abrirá quantas vezes for suturada. Pode ser pela pele, mas em outros casos de corpos estranhos, pode acontecer pelas alças intestinais ou vias aéreas; é a biologia que escolhe o caminho mais fácil e mais curto.
Quanto mais tempo durar o processo até a eliminação, forma-se obrigatoriamente uma cápsula fibrosa mais intensa e espessa. E a fibrose maior estará no polo inverso daquele onde será aberto o caminho para expulsá-lo. A fibrose mais espessa e mais forte tem maior capacidade contrátil para essa expulsão. E no polo onde o corpo estranho será eliminado os tecidos se liquefazem com presença de seroma ou secreção purulenta, se for infectado. Novamente a “inteligência biológica”.
Se ele é aderente à capsula fibrosa pode haver áreas que ele permanece fixo aos tecidos, e se expõe onde tem a infeção, por exemplo, os implantes revestidos de poliuretano. Mas a formação da fibrose é mais intensa em todo o seu contorno, provocando sempre contratura capsular.
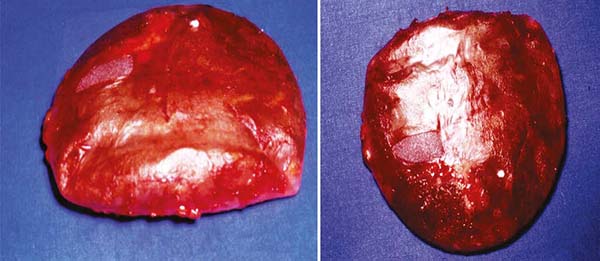
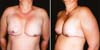
E se esse corpo estranho não estiver infectado e for rígido ele não vai alterar sua forma, e é envolto por uma camada de fibroblastos/miofibroblastos/fibrócitos/colágeno, que com a maturação, tentam reduzir o volume do interior da cápsula fibrosa, mas não conseguem e não deformam o corpo rígido. No caso de implantes mamários, estas camadas de fibroblastos/miofibroblastos/fibrócitos/colágeno em torno deles acompanham o eixo longitudinal da sua superfície lisa, reduzindo o volume a ser contido dentro do envoltório formado por eles. Quanto mais, maior é a força contrátil. Se esse corpo estranho é mole a camada fibrótica que o envolve, progressivamente vai tentando reduzir seu conteúdo e o implante será dobrado até em alguns casos formar uma esfera (Figuras 7A e 7B).
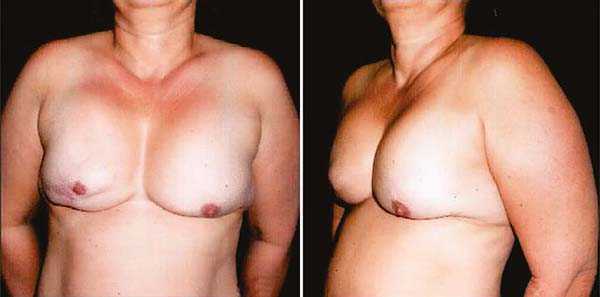
Quanto mais mole o implante, mais fácil e mais rápido isso ocorre. A transformação de um corpo estranho mole tridimensional em esfera ocorre porque considerando um mesmo volume o menor espaço ocupado por ele é a esfera, comodidade com a “inteligência biológica”. Explica-se assim a forma arredondada dos cistos sebáceos que se tornam corpos estranhos. Por isso, toda contratura capsular tem forma arredondada e ao exame físico de inspeção de uma mama com implante contraído ele é arredondado e parece querer “desgarrar-se” do tórax (Figuras 8).
Durante a terceira geração dos implantes o número de casos com contraturas capsulares aumentou mais ainda e em 6 a 12 meses era raro um caso que não tivesse alguma, mesmo que de intensidade baixa. E até surgiram táticas supostamente simples para desfazê-las. Uma delas de fácil execução, era a aplicação de um pré-anestésico venoso na paciente, o que rompe a cápsula fibrosa, pressionando fortemente o implante com as duas mãos, basicamente “espremendo-o”. Essa manobra era denominada de “external capsulotomy”12,13, ou “expansion exercises”, ou ainda “squeeze” (capsulotomia fechada por compressão)14. Sendo esse procedimento feito em segundos, em um sistema fechado sem incisões, aumentando o continente fibroso. Novamente uma conduta equivocada, porque ela se formava maior, mas na cicatrização quase sempre contraia outra vez. Às vezes a força manual desmedida rompia também a cápsula do silicone, que não era coesivo e extravasava para os tecidos adjacentes rompidos. Ou a mama se deformava, porque a nova cápsula fibrosa não se regenerava em direção definida.
Segundo relatos de alguns cirurgiões brasileiros da primeira e segunda gerações, o cirurgião americano que propôs o “squeeze”, foi porque uma paciente sua com contratura estava namorando e seu companheiro apertou sua mama com muita força e esta amoleceu. Daí em diante tornou-se uma rotina entre os cirurgiões plásticos. Em todos os casos que foram feitos pelo autor resultou em nova contratura ou deformidade da mama. Cometia-se outro equívoco de base, de não procurar saber porque os implantes ficavam duros. Uma cirurgia de aumento mamário com implantes era uma aventura e certamente a criação de um problema a ser resolvido no futuro, apesar de ser um ato técnico simples, rápido e de fácil execução.
O prazo médio para ocorrer alguns ou todos os acontecimentos descritos com a terceira geração dos implantes era em torno de 10 anos. Daí surgiu a equivocada orientação para trocá-los dentro desse prazo, que às vezes é realizada até o momento.
E não se sabia explicar o acontecimento quando havia contratura unilateral, se biologicamente deveria ser tudo igual em uma mesma paciente. Não se levou em conta que o implante é um produto industrial sujeito a defeitos de industrialização. E que o cirurgião executor poderia ter realizado no ato cirúrgico alguma manobra diferente entre os dois lados, responsável por aumentar a fibrose.
E, com tempo mais longo, acima de mais ou menos 20 anos após a implantação, além da contratura encontramos cápsulas fibrosas altamente contraídas e impregnadas de cálcio (Figuras 9). Com tamanha intensidade que em alguns casos são semelhantes a um ovo, mesmo que o conteúdo do implante seja salino e vaze (Figura 9). Deduz-se então que não é o conteúdo dele que leva às reações biológicas de corpo estranho ao longo do tempo, mas sim, o silicone, de qualquer dureza ou coesividade e sua cápsula. Afinal, é qualquer corpo estranho não contaminado dentro dos tecidos, ou mesmo tecidos próprios sem vascularização, que se tornam “corpos estranhos”. A cápsula de silicone provoca os mesmos efeitos de reação de corpo estranho mesmo sem o gel interior.
A moratória americana que suspendeu o uso do silicone gel permitindo os preenchidos com solução salina em 1990/1992 foi de certa forma equivocada, mas alertou os fabricantes dos implantes a tomar outras atitudes em relação à contratura capsular e vazamentos do gel.
A contratura capsular era a complicação tardia mais comum e mais próxima no tempo e alguém em algum lugar resolveu chamá-la de “rejeição”, esse foi o termo mais disseminado entre as pacientes e cirurgiões plásticos, e perdura até o momento, tendendo a desaparecer. A contratura acontecia a curto, médio ou longo prazo, mas acontecia sempre. Houveram ainda até propostas, em apresentações de congressos brasileiros, de incluir vários pequenos implantes redondos lisos que somados dariam o volume necessário, seguindo o pressuposto de que a cápsula fibrosa seria menos intensa e evitando assim a contratura, porém nada se conseguiu com esta tática.
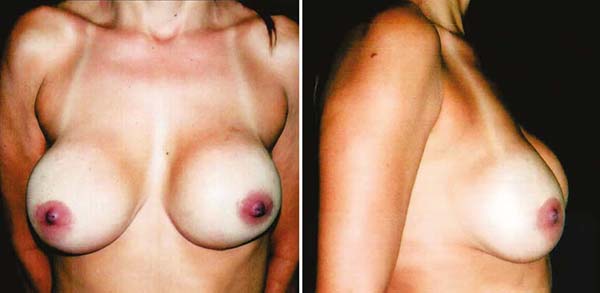
As contraturas capsulares foram o motivo para Baker, em 19757, propor uma graduação delas que determinasse o momento da possível troca do implante. Além da contratura de Baker IV, o autor propôs outros sinais no diagnóstico de contraturas graves, os implantes ficam duros, com alteração da forma das mamas (deformadas), muitas vezes com sintomas doloridos, o que foi denominado de tríade DDD (dura, dolorida e deformada)15. Surgiu, já em 1967, a proposta de introduzir os implantes em loja retromuscular16,17, para dar maior proteção a eles e tentar prevenir a contratura capsular; o que foi demonstrado com o tempo que não era verdade. Mas foi o motivo principal pelo qual buscou-se outro plano da loja. E como naquele momento no Brasil preferia-se implantes pequenos (120 a 140ml), estes ficavam inteiramente sob os músculos peitorais maiores. Além de se romperem da mesma forma, porque a causa não era o plano de inclusão, o gel caminhava para a axila mais rapidamente impregnando tecidos e gânglios linfáticos. E a contração muscular constante fazia o implante subir e aplanar, e a mama cair criando um duplo volume; um no alto do implante e outro abaixo da mama (Figuras 10A e 10B). Complicação esta que pode existir até hoje.
Em seguida surgiu então a necessidade de liberar as inserções inferiores dos músculos grandes peitorais para que isso não ocorresse. E, com o tempo, o volume dos implantes solicitados pelas pacientes foi aumentando e agora quando colocados no plano submuscular, ficam parcialmente fora do músculo na região inferolateral, e durante o tempo e contrações constantes empurra-o para baixo e para a lateral, na direção da ptose das mamas grandes e flácidas. Surgiram daí várias táticas para alocá-los adequadamente sem que houvessem modificações tardias da posição.
A contratura era inexorável naqueles implantes com a cápsula fina de superfície lisa, gel não coesivo e preenchimento parcial, visto facilmente quando colocados sobre uma superfície plana, mostrando irregularidades e dobramento do invólucro na projeção superior (Figura 2).
E, já antes da moratória americana, a indústria percebeu que o caminho para a solução da contratura era o inverso daquele inicial. O gel teria que ser coesivo para evitar o vazamento e mais duro para evitar a contratura. Surgiu então uma nova e quarta geração de implantes mamários. E, quase ao mesmo tempo, coincidentemente, começou o revestimento do implante com espuma de poliuretano (Brasil, 1989), e texturização da capsula (Brasil, 1990), mas ainda com cápsulas finas e meio vazias. Na atualidade algumas empresas já oferecem uma quinta geração com os implantes com cápsulas mais resistentes, mais cheias, gel ainda mais duro, mais coesivo e mais elástico (mais centistokes), na tentativa de reduzir a possibilidade de contraturas; sendo este um caminho correto, não abolindo a contratura, pois não podemos esquecer que é um corpo estranho mole sujeito às reações biológicas descritas.
As forças que fazem esse objeto transformar-se em redondo, como foi referido, vem dos fibroblastos/miofibroblastos/fibrócitos/colágeno, estes durante a maturação serão mais curtos, envolvendo o implante. São as resultantes dessas forças de todo o conjunto da cápsula fibrótica dirigidas ao centro dele, denominadas de forças centrípetas (Figuras 11A e 11B). E, por isso, quando uma paciente se apresenta ao cirurgião com contratura capsular Baker IV e DDD, a mama parece se desgarrar do tórax, se mostra redonda, mais ainda quando existe flacidez da pele, marcando seu contorno característico (Figuras 8A e 8B).
Muitas ocorrências cirúrgicas, pós-cirúrgicas, industriais e pessoais da própria paciente podem aumentar essas forças centrípetas. Todos elas responsáveis pelo aumento do depósito de fibroblastos/miofibroblastos/fibrócitos/colágeno na periferia do implante e, consequentemente, pelo aumento da espessura da camada fibrosa e das forças centrípetas. São elas:
1. Hematomas, mesmo que drenados, pois impregnam os tecidos adjacentes com sangue e edema; e ao absorverem provocam uma reação inflamatória maior, aumento da reação cicatricial com consequente fibrose e maior contratura.
2. Micro hematomas não detectados, pelas mesmas causas. Seromas únicos e seromas de repetição aspirados, também pelas mesmas causas.
3. Coagulação excessiva criando tecidos mortos que ao serem eliminados através de reação inflamatória aumentam a fibrose.
4. Manipulação excessiva dos tecidos com grande edema. Luvas contaminadas por talco e sangue coagulado. Remover e colocar o implante inúmeras vezes, e não cuidar da esterilização da pele próxima à incisão para introdução do implante.
5. Usar produtos não absorvíveis para introduzi-los, por exemplo, vaselina ou irritantes dos tecidos em contato com o implante e a loja onde será incluído.
6. Infecção subclínica, principalmente por germes da pele, por falta de cuidados durante o ato cirúrgico, provocando seromas de repetição e aumento da fibrose. Às vezes exigindo a retirada do implante em tempo curto, sendo a mais comum por Staphilococcus aureus.
7. Radioterapia com radiodermite provocando rigidez tecidual de pele e subcutânea, por reação inflamatória crônica. Comum nas reconstruções mamárias pós-radioterapia, com incidência de até 60%18.
8. Expansão de tecidos seguido de inclusão de implante. A memória dos tecidos expandidos tende a fazê-los retornar à origem.
9. Síndrome de Mondor, por causa da reação inflamatória linfática e venosa pericapsular.
Nota-se que muitas dessas causas então ligadas à técnica operatória. Na contrapartida, as forças de resistência que devem neutralizar as forças centrípetas são as forças centrífugas advindas do implante, a sua intensidade deveria ser sempre igual ou mais intensa do que as centrípetas. São compostas pela dureza do gel, pelo preenchimento total do implante, pela qualidade da cápsula de silicone e sua característica da superfície, dependentes da industrialização dos implantes.
Quanto mais duro for o gel, maior é a força centrífuga de resistência às forças centrípetas de contratura. Quanto mais preenchido o implante também será maior essa força. Quanto mais limpa e tecnicamente perfeita a cirurgia menor é a fibrose capsular e menor serão essas forças.
E o revestimento do gel (cápsula do implante) pode reduzir ou minimizar a ação dessas forças centrípetas da reação cicatricial. Por isso, surgiram os implantes texturizados e os revestidos com espuma de poliuretano. O conceito biológico é de que a cápsula lisa dirige a formação do invólucro fibroso, colocando as fibras colágenas em um mesmo plano, somando todas as forças centrípetas resultantes de contração das mesmas em direção ao centro do implante. E, se estas direções forem variadas na superfície, uma boa parte delas se dissipará (Figura 12). A proposta da texturização foi essa, assim como a de revestir a superfície do implante com espuma de poliuretano. Mas a cápsula fibrosa que se faz sobre o implante texturizado deveria ter o “negativo” ou “espelho” da superfície dele, tipo macho/fêmea. E no caso de serem removidos por alguma causa, o que se nota é uma superfície fibrosa capsular lisa ao invés de rugosa, estando esta sempre com algum conteúdo, mesmo que mínimo, de líquido viscoso em torno do implante, semelhante ao líquido sinovial, que existe nas articulações, para haver deslizamento entre as superfícies articulares rígidas, sendo semelhantes até na cor.
Poderia ser que este líquido entre a cápsula fibrosa e o implante produzido para tentar prevenir o atrito constante entre as duas partes, atrito este que poderia ser responsável por seromas tardios? E o linfoma anaplásico de grandes células associado ao implante mamário (BIA-ALCL)?. Bom, o futuro irá responder.
E os implantes revestidos de espuma de poliuretano são fixados à capsula fibrosa, se mantidos em repouso por 60 dias, sem massagem ou atitudes que o desgarrem da capsula fibrosa, senão se comportam como os texturizados. Muitas vezes se dissolvem, produzindo um líquido branco leitoso semelhante ao pus da infecção por Staphilococcus aureus, mas sem odor característico e cultura negativa, estes ao serem removidos tem o “negativo” do implante na cápsula fibrosa, porém perdura a reação de corpo estranho e com o tempo o poliuretano tende a ser parcialmente absorvido, provocando mais fibrose e, portanto, mais força centrípeta. Será que isso poderia levar a uma menor durabilidade deles até atingir a contratura Baker IV com DDD para substituição, em relação aos de superfície texturizadas? Apesar da quase nula incidência de contraturas capsulares a curto e médio prazo. Portanto, ainda não existe no mercado de implantes aquele que poderíamos estabelecer como ideal, quanto à durabilidade e forma. Então, a contratura tem dependência de uma cirurgia bem realizada e da industrialização.
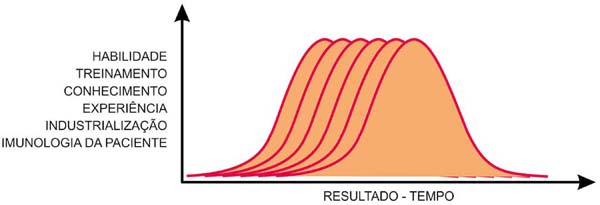
Resta ainda discutir a capacidade imunológica de cada paciente. Elas são individuais, como as reações biológicas diferentes também o são, não no tipo, mas na intensidade e no tempo. E isso determina o porquê de um implante de mesmas características e mesma industrialização, com um ato técnico do mesmo cirurgião, tem durabilidade diferente para as diferentes pacientes (Figura 13).
Essa área imunológica ainda pouco estudada e, portanto, pouco descrita, exceto a de ter o cuidado de não usar implantes em pacientes com doença autoimune. Mas aí e nas causas referidas acima, talvez esteja o caminho de pesquisas da indústria de conseguir implantes com maior durabilidade. Devemos nós cirurgiões plásticos e indústrias de implantes sair da “zona de conforto” (Biggs), e intensificar pesquisas em direção ao aumento dessa durabilidade.
Com esses três fatores influenciando a durabilidade de um implante podemos afirmar que o tempo de duração obedece a uma curva de Gauss, para cada paciente, cada cirurgião e cada indústria (Figura 13).
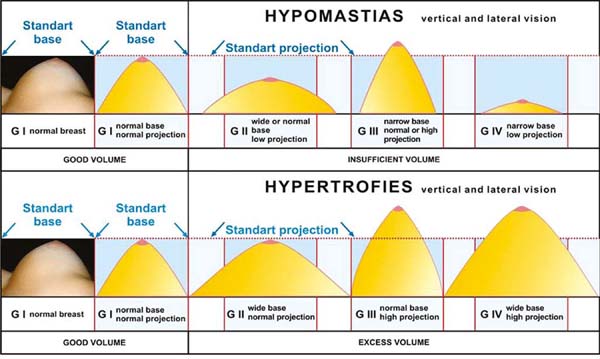
E quanto à beleza anatômica das mamas, considerando que existem inúmeras formas mamárias de hipomastias, basicamente quatro, de acordo com a correlação entre o diâmetro de base e da projeção, e de onde derivam todas as outras variantes entre esses dois parâmetros19, além da presença ou ausência total do polo superior. Tudo isso deve ser somado às características dos implantes (forma/volume e flacidez) dando ao cirurgião inúmeras opções de diagnóstico e tratamento das hipomastias (Figura 14). E ainda com algumas diferenças anatômicas do tórax e suas dimensões variadas. Além de alterações torácicas e ou musculares, congênitas ou adquiridas, tais como síndrome de Polland, pectum scavatum, pectum carinatum, curvaturas diferentes do arcabouço costal, mastectomias radicais; podemos afirmar que há ainda muito o que pesquisar no desenvolvimento das formas ideais dos implantes mamários.
É “arte com matemática” (Biggs), ciência e técnica, e é muito mais importante não pensar só em volume, mas também nas formas ideais e proporções. Essa é a verdadeira cirurgia plástica!
Qual poderia ser esse futuro na quinta e sexta gerações? Fazendo uma análise retrospectiva de tudo o que ocorreu, e do que está ocorrendo, em primeiro lugar, não houve, não há e não haverá implante mamário de silicone com durabilidade infinita, a não ser que se altere a reação biológica de corpo estranho. Devendo atentar-se, porque ainda encontramos casos de vazamento do gel (Figura 15A) e impregnação dos tecidos adjacentes, dissolução da cápsula (Figura 15B), hematomas organizados (Figura 15C) ou seromas tardios (Figura 15D), utilizando implantes atuais.
E a durabilidade também não é de dez anos como preconizam algumas empresas e cirurgiões. Ela obedece a curva de Gauss de cada cirurgião, cada paciente e cada indústria. E ainda deve-se considerar cada implante em si, por defeitos individuais, ou dificuldades relativas a cada lado da implantação.
O mais próximo do ideal seria um implante com a durabilidade entre 25 e 30 anos, para que houvesse apenas no máximo duas substituições em média ao longo da vida. Até que se domine totalmente o uso de células tronco e enxertos de tecido gorduroso, quando então os implantes tenderão a redução do uso. A não ser que se consiga implantes com alta durabilidade e formas mais variadas, que facilitariam a cirurgia quando comparados com a utilização de enxerto de gordura ou células tronco.
E a quinta ou sexta geração poderia ter os implantes com a cápsula de silicone mais resistente, mais espessas e mais preenchidas, a superfície deverá retornar à lisa, evitando o atrito mais intenso, o gel deverá ser mais duro e mais coeso, próximo dos implantes glúteos, sem prejuízo da palpação de uma mama normal. E as formas deverão ter mais variações para somar-se às mamas existentes, obtendo-se formas perfeitas.
Além disso, atentar-se para as alterações raras, e definir outras formas de implantes mais raros, mas confeccionados em série, ou não, para contemplar também essas pacientes (Síndrome de Polland, pectum scavatum, pectus carinatum, etc). Mesmo que isso seja investimento sem retorno financeiro às indústrias, certamente estas serão recompensadas por outras formas comerciais. O objetivo médico máximo é a cura física e psíquica do paciente e as indústrias de artigos médicos deverão nos acompanhar.
Deve-se estudar o mecanismo biológico pelo qual há depósito de cálcio nas capsulas dos corpos estranhos e, se possível, postergar esse mecanismo com algum “repelente” de cálcio agregado ao invólucro de silicone do implante a longo prazo.
Finalizando, assim como o caminho da industrialização dos implantes levou as indústrias a confeccionar implantes mais moles, porque ficavam duros na terceira geração (1980/90), a coincidência entre o revestimento externo e o aumento da dureza e coesividade do gel levaram a pensar que foi o revestimento que reduziu a incidência de contraturas capsulares. Mas deveremos pensar e analisar que o responsável por isso pode ter sido a dureza, a coesividade do gel e o total preenchimento da cápsula, e não a característica da superfície do implante.
REFERÊNCIAS
1. Cronin TD, Gerow FJ. Augmentation mammaplasty: a new "natural prothesis". In: Third International Congress of Plastic and Reconstructive Surgery, Washington, 1963. Excerpta Medica, Amsterdam; 1963. p. 41-9.
2. Peterson HD, Burt G. The role of steroides in the prevention of circunferential scarring in augmentation mammaplasty. Plast Reconstr Surg. 1974;54:28-30.
3. Perrin ER. The use of soluble steroids with inflatable breast prosthesis. Plast Reconstr Surg. 1976;57:163.
4. Imber G, Schwager RG, Guthrie Junior RH, Gray GF. Fibrous capsule formation after subcutaneus implantation of synthetic materials in experimental animals. Plast Reconstr Surg. 1974;54:183-6.
5. Wilflingsseder P, Propst A, Mikuz G. Constructive fibrosis following silicone implants in mammary augmentation. Chir Plast. 1974;2:215-17.
6. Williams C, Aston S, Rees TD. The effect of hematoma on the thickness of pseudosheaths around silicone implants. Plast Reconstr Surg. 1975;56(2):194-8.
7. Baker J. Classification of spherical contractures. In: Aesthetic Breast Symposium. Scottsdale, Arizona; 1975.
8. Kumar V, Abbas AK, Fausto N, Aster JC, orgs. Robbins e Cotran Patologia - bases patológicas das doenças. 8ª ed. New York: Saunders Elsevier; 2004.
9. Andrews JM. Biomateriais em Cirurgia Plástica. In: Mélega JM, Zanini AS, Psillakis JM, eds. Cirurgia plástica reparadora e estética. 3ª ed. Rio de Janeiro: Medsi; 1988. p. 111-8.
10. Sperli A, Bersou Junior A, Freitas JOG, Michalany N. Complicações com próteses mamárias. Rev Bras Cir Plást. 2000;15(3):33-46.
11. Baker Junior JL, Chandler ML, LeVier RR. Ocurrence and activity of myofibroblasts in human capsular tissue surrouding mammary implants. Plast Reconstr Surg. 1981 Dez;68(6):905-12.
12. Baker JL, Bartels RJ, Douglas WM. Closed compression technique for rupturing a contracted capsule around a breast implant. Plast Reconstr Surg. 1976;58:137.
13. Vinnik CA. Spherical contracture of fibrous capsules around breast implants. Plast Reconstr Surg. 1976 Nov;58(5):555-60.
14. Little G, Baker Junior JL. Results of closed compression capsulotomy for treatment of contracted breast implants capsules. Plast Reconstr Surg. 1980;65:30-3.
15. Bozola AR, Bozola AC, Carrazzoni RM. Inclusão de próteses mamarias de silicone-poliuretano. Rev Soc Bras Cir Plást. 2006;21(1):18-22.
16. Sanvenero-Rosselli G. The submuscular implant in augmentation mammaplasty. In: Transactions of the Fourth International Congrees of Plastic and Reconstructive Surgery, Rome, October 1967. Quadrennial Meeting of the Plastic and Reconstructive Surgery.
17. Griffiths CO. The submuscular implant in augmentation mammaplasty. In: Translations of the Fourth International Congress of Plastic Surgery. Amsterdam: Excerpta Medica Foundation; 1967. p. 1009.
18. Forman DL, Chiu J, Restifo RJ, Ward BA, Haffty B, Ariyan S. Breast reconstruction in previous irradiated patients using tissue expanders and implants: a potentially unfavorable result. Ann Plast Surg. 1998 Abr;40(4):360-3.
19. Bozola AR, Longato FM, Bozola AP. Análise geométrica da forma da beleza e da forma de prótese baseado na proporção Phi: aplicação prática. Rev Bras Cir Plást. 2011;26(1):94-103.
1. Faculdade de Medicina, São José do Rio Preto, SP, Brasil.
Autor correspondente: Antonio Roberto Bozola, Avenida Brigadeiro Faria Lima, 5544, Vila São José, São José do Rio Preto, SP, Brasil. CEP: 15090-000. E-mail: ceplastica@hotmail.com
Artigo submetido: 23/09/2019.
Artigo aceito: 15/07/2020.
Conflitos de interesse: não há.













 Read in Portuguese
Read in Portuguese
 Read in English
Read in English
 PDF PT
PDF PT
 Print
Print
 Send this article by email
Send this article by email
 How to Cite
How to Cite
 Mendeley
Mendeley
 Pocket
Pocket
 Twitter
Twitter