
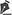
Original Article - Year 2019 - Volume 34 -
Tratamento da úlcera plantar devido à hanseníase
Treatment of leprosy-induced plantar ulcers
RESUMO
Introdução: A úlcera plantar por hanseníase é uma lesão no pé resultante da falta de sensibilidade plantar. O objetivo é descrever o tratamento realizado em portadores de úlceras plantares por hanseníase.
Métodos: Estudo de prontuários de portadores de úlcera plantar atendidos no Hospital Sarah em Brasília, de 2006 a 2016, quanto ao sexo, idade, etiologia, localização e tratamento.
Resultados: Foram atendidos 27 pacientes, 17(62,96%) homens e 10 (37,04%) mulheres, procedentes de Goiás e DF, na faixa etária de 41 a 60 anos (40,74%). Todos necessitaram de um ou mais procedimentos cirúrgicos.
Conclusão: Observou-se maior frequência no sexo masculino, grau avançado, localizadas no primeiro artelho. Todos necessitaram de procedimentos cirúrgicos e não cirúrgicos, evoluindo com cicatrização completa da ferida, amputação transtibial em um caso e de artelhos em sete casos, e 90% dos casos apresentaram recorrência da úlcera após um ano.
Palavras-chave: Úlcera do pé; Ferimentos e lesões; Hanseníase; Tratamento avançado; Terapêutica
ABSTRACT
Introduction: Leprosy-induced plantar ulcers result from a lack of plantar sensitivity. Objective: This study aimed to describe the treatment provided to patients with leprosy-induced plantar ulcers.
Methods: We retrospectively reviewed the medical records of patients with plantar ulcers treated at Sarah Hospital in Brasilia from 2006 to 2016 and collected information about sex, age, etiology, location, and treatment.
Results: A total of 27 patients (17 [62.96%] men, 10 [37.04%] women; 40.74% were aged 41-60 years) were treated from Goiás and the Federal District. All required ≥1 surgical procedure.
Conclusion: A higher frequency of advanced grade was observed in men, primarily on the first toe. All needed surgical and non-surgical procedures and achieved complete wound healing. Transtibial amputation was required in 1 case and toe amputation in 7 cases; 90% patients developed ulcer recurrence after 1 year.
Keywords: Foot ulcer; Wounds and injuries; Leprosy; Treatment outcome; Therapeutics.
INTRODUÇÃO
A úlcera plantar ocasionada pela hanseníase é uma lesão neurotrófica localizada na região plantar, resultante de lesões repetidas por falta de sensibilidade na região. Acomete várias regiões do pé e em graus diferentes de profundidade e gravidade, pode levar a amputação de dígitos ou plantar. A hanseníase é uma infecção crônica granulomatosa, causada pelo bacilo Mycobacterium leprae, tem alta contagiosidade, baixa morbidade e é endêmica no Brasil. A transmissão da hanseníase ocorre pelo contato íntimo e prolongado do indivíduo suscetível com o paciente bacilífero, através da inalação de bacilos. A melhor forma de cessar a transmissão é o diagnóstico e tratamento precoces1-4. Segundo Araújo, em 20035, o tratamento da hanseníase compreende a quimioterapia específica, supressão dos surtos reacionais, prevenção de incapacidades físicas, reabilitação física e psicossocial. Este conjunto de medidas deve ser desenvolvido em serviços de saúde da rede pública ou particular, mediante notificação de casos à autoridade sanitária competente. As ações de controle são realizadas em níveis progressivos de complexidade, dispondo-se centros de referência locais, regionais e nacionais para o apoio da rede básica.
A hanseníase é uma doença crônica cuja lesão nervosa ocasiona alterações sensitivas e motoras, levando a deformidades e formação de úlceras cutâneas. O potencial incapacitante da hanseníase está diretamente relacionado à penetração do bacilo álcool-ácido resistente e gram-positivo nos nervos periféricos, especialmente nas células de Schwann, ocasionando danos às terminações nervosas livres e alterações na sensibilidade, térmica, dolorosa e tátil. Quando a sensibilidade protetora estiver comprometida pela doença, associada as deformidades do pé, consequentes a fraqueza de músculos, traumatismos mecânicos e uso de calçados inadequados, produzirão hiperqueratoses, fissuras, escoriações, bolhas, erosões e úlceras crônicas1-5.
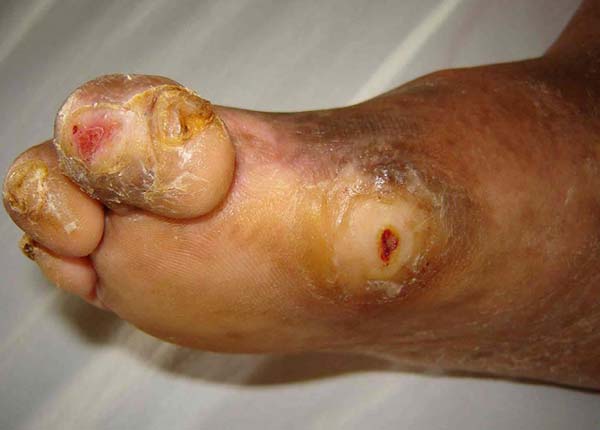
O principal motivo da formação da úlcera plantar na hanseníase é devido à perda de sensibilidade protetora ou anestesia total na região do nervo tibial posterior, associado à paralisia da musculatura intrínseca, garra de artelhos, perda do coxim normal sob a cabeça dos metatarsianos e do volume dos músculos intrínsecos, pele anidrótica, pé caído e alteração na arquitetura óssea, que ocasiona pressão exagerada sob a cabeça dos metatarsianos e calcâneo, na sustentação e distribuição do peso corpóreo6,7. O comprometimento neural dentro do túnel do tarso pode ocasionar também a compressão venosa secundária e, algumas vezes, a compressão arterial, determinando a estase no pé, que facilita a produção de úlceras plantares e retardo na cicatrização. As úlceras ocorrem mais frequentemente no antepé. A úlceras localizadas na borda lateral do pé são pouco frequentes e estão relacionadas com pé caído total, ou situações em que existe paresia dos músculos fibulares, ou posição em varo do pé. Por último a perda do volume dos músculos intrínsecos da região hipotenar do pé permite que o processo estilóide ou a base do quinto metatarsiano fiquem proeminentes, ocasionando a formação de um calo e ulceração no quinto metatarsiano. A úlcera do calcâneo é menos frequente, porém a mais difícil de ser tratada no pé. Frequentemente ela é de origem traumática, causada por prego, pedras ou irregularidades nos calçados, caminhadas rápidas ou passos muito longos que aumentam as forças na área calcânea, na fase de impacto e aumento das forças de fricção6-8.
No levantamento bibliográfico, de 1978 a 2018, no banco de dados da Biblioteca Virtual de Saúde com os descritores hanseníase e lesão plantar, foram encontrados 25 artigos, sendo 12 específicos, e na literatura internacional são poucos os artigos sobre o tema. Considerando-se que a hanseníase é uma das seis doenças que a Organização Mundial de Saúde considera como ameaça nos países em desenvolvimento, rara nos países europeus. Danos aos nervos podem ocorrer antes, durante e após o tratamento da doença; e pode resultar em incapacidades e desfigurações a longo prazo, associadas ao estigma relacionado a doença9. A resposta imune e os mecanismos envolvidos na lesão nervosa não são claramente compreendidos e não há teste preditivo para avaliar a extensão dos danos nervosos e o melhor tratamento das sequelas3.
OBJETIVO
Descrever o tratamento de série de casos de úlceras plantares consequentes à hanseníase atendidos em Hospital de Reabilitação.
MÉTODOS
Estudo transversal retrospectivo dos prontuários de pacientes com úlcera plantar atendidos no Hospital Sarah em Brasília, no período de janeiro de 2006 a janeiro de 2016, com amostra não probabilística obtida por conveniência correspondente à população alvo atendida em serviço terciário de saúde.
Os dados foram avaliados quanto ao sexo, procedência, idade, grau de escolaridade, localização, tempo de evolução, seguimento, intervenções cirúrgicas e não cirúrgicas. Foram incluídos somente casos de pacientes com úlceras plantares com diagnóstico de hanseníase. Realizou-se o estudo descritivo de frequências utilizando o Excell. O projeto foi aprovado pelo CEP/APS sob CAAE: 96147018.0.0000.0022, os dados registrados são parte de grupo de estudo de lesões plantares atendidos no Hospital Sarah Brasília.
RESULTADOS
No período do estudo foram atendidos no programa de reabilitação, do Hospital Sarah em Brasília, 27 pacientes portadores de úlcera plantar, sendo prevalência de 17 (62,96%) casos, 10 (37,04%) do sexo masculino e 7 do feminino, faixa etária de 41 a 60 anos (40,74%), procedentes de Goiás 14 (56%) provenientes das cidades de Formosa, Cidade Ocidental, Planaltina, Cristalina, Pirenópolis, Iporá, Morrinhos, Pedregal, Santo Antônio do Descoberto, Luziânia e 8 (32%) do DF; 21 (77,7%) tinha nível de instrução fundamental incompleto, trabalhavam em atividades gerais e agrícolas (Tabela 1). O exame clínico detalhado do pé foi realizado com avaliação do teste sensorial com estesiômetro, descrição das deformidades plantares específicas: presença de calos, úlceras, sinais infecciosos, mobilidade do tornozelo e metatarsofalângica, alterações sensitivas distais nos quatro membros, alterações tróficas e a presença de garras (Quadro 1 e Figura 1). O exame radiológico dos pés em AP e perfil foi realizado e quando necessário solicitou-se tomografia computadorizada e fistulografia. O exame de eletroneuromiografia revelou principalmente polineuropatia periférica sensitivo-motora predominantemente axonal, crônica, difusa, pior nos membros inferiores; a região mais cometida foi o primeiro artelho em 41,94%, seguido de lesões múltiplas (29%), no quinto artelho em 16% e calcâneo em 12%. O tempo de seguimento foi em média de oito anos, apresentando fechamento completo de todos os casos, porém com 90% de recorrência das úlceras.
| N | % | |
|---|---|---|
| Sexo | ||
| Masculino | 17 | 62,96 |
| Feminino | 10 | 37,4 |
| Faixa Etária | ||
| <20 | 3 | 11,11 |
| 21-40 | 8 | 29,63 |
| 41-60 | 11 | 40,74 |
| >60 | 5 | 18,52 |
| Procedência | ||
| GO | 14 | 55,56 |
| DF | 8 | 29,63 |
| PA | 2 | 7,41 |
| MA | 1 | 3,7 |
| RR | 1 | 3,7 |
| Grau de instrução | ||
| Analfabeto | 3 | 11,11 |
| Ensino fundamental incompleto | 21 | 77,78 |
| Ensino médio | 2 | 7,41 |
| Ensino superior | 1 | 3,7 |
| Tempo de doença | ||
| < 5 anos | 8 | 29,63 |
| 6 - 20 anos | 8 | 29,63 |
| > 21 anos | 11 | 40,74 |
| Profissão | ||
| Estudante | 5 | 18,52 |
| Trabalhador agrícola | 5 | 18,52 |
| Serviços gerais | 8 | 29,63 |
| Do lar | 3 | 11,11 |
| Funcionário público | 1 | 3,7 |
| Não informado | 5 | 18,52 |
| Classificação | ||
| Virchow | 20 | 74,1 |
| Dimorfa | 2 | 7,41 |
| Não identificado | 5 | 18,52 |
| Localização da úlcera | ||
| Primeiro artelho | 13 | 41,94 |
| Múltiplas regiões | 9 | 29,3 |
| Quinto artelho | 5 | 16,13 |
| Calcâneo | 4 | 12,9 |
| Alterações devido a neuropatia hansênica na região plantar | |
|---|---|
| Perda de sensibilidade protetora ou anestesia | Hiperqueratoses, fissuras, escoriações, bolhas, erosões e úlceras crônicas |
| Deformidade em garra | Grau 1 - a ponta dos artelhos toca o chão, permitindo a formação de calos e ulceração; |
| Grau 2 - os artelhos estão hiperestendidos, de modo que a polpa não toca o chão; | |
| Grau 3 - as articulações metatarsofalangeanas (MTF) já estão totalmente deslocadas dorsalmente | |
| Paralisia intrínseca | Atrofia secundária à paralisia dos músculos intrínsecos do pé levam à perda do volume de partes moles, que normalmente auxiliam no acolchoamento da sola do pé; Alteração da arquitetura óssea plantar. |
| Comprometimento das fibras autonômicas | Anidrose e perda de adaptação circulatória reflexa. |
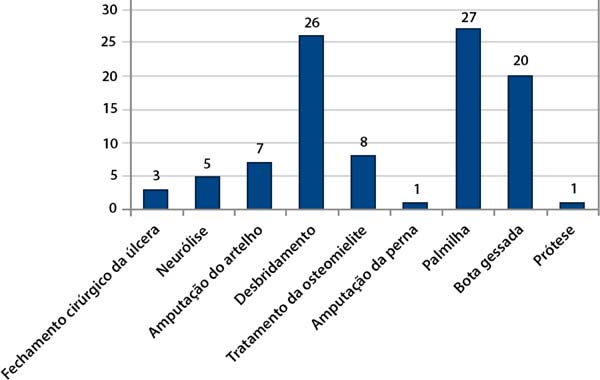
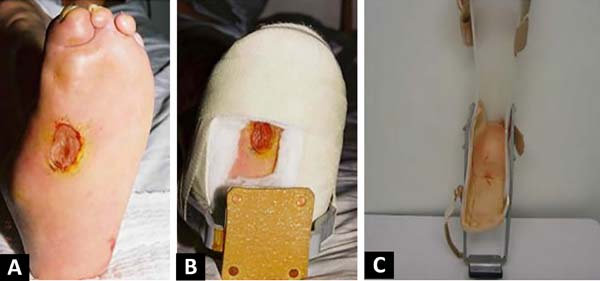
Todos os pacientes se submeteram à programa de reabilitação que incluiu orientações quanto a doença, prevenção de lesão plantar, avaliação em laboratório de movimento, avaliação da sensibilidade com estesiômetro, orientação quanto aos curativos e uso de auxílio locomoção, órteses e próteses. Todos necessitaram em algum momento do processo evolutivo de procedimento cirúrgico, entre os procedimentos cirúrgicos para 3 (6%) realizou-se o fechamento cirúrgico da úlcera, com sutura primária em todos os casos, sendo necessária a incisão longitudinal relaxadora para aproximação central da ferida; 5 (10%) neurólise do nervo tibial, 7 (14%) amputação de artelho, 26 (52%) desbridamento, 8 (16%) tratamento da osteomielite (Figuras 2 e 3); e, um caso de amputação transtibial, devido à gangrena no pé; 90% dos pacientes receberam mais de um tratamento cirúrgico e 8 (16%) apresentavam úlcera bilateral.
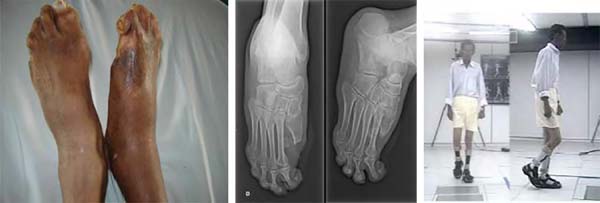
O tratamento conservador das úlceras plantares consistiu na realização de curativos com solução fisiológica, solução não alcoólica de iodo a 1% (Povidone) e óleo rico em ácidos graxos essenciais (AGE); o desbridamento químico com enzimas proteolíticas, como a papaína, responsáveis por catalisar o processo de cicatrização e promover o crescimento tecidual, foi empregado em casos com necrose. Em três casos de úlceras crônicas recorrentes sob a cabeça do primeiro metatarsiano foi realizada a artrodese da articulação metatarsofalangeana.
O desbridamento mecânico ou cirúrgico foi realizado sob anestesia em ambiente de centro cirúrgico indicado nos casos de infecção, artrite séptica e absorção óssea. Para estes casos utilizou-se o mesmo orifício da úlcera empregando azul de metileno como marcador para corar o tecido de granulação, ampliando-se a incisão quando necessário para melhor abordagem da ferida, remoção de todo tecido necrótico e osso, sequestros ósseos, fáscia, cápsula, tendões e outros tecidos moles com odor e aspecto característico de necrose e infecção. Realizou-se pontos de sutura espaçados para drenagem ou colocação de drenos de penrose, mantendo-se o paciente internado, em uso de antibioticoterapia conforme cultura e antibiograma e sem realizar carga sobre a ferida operatória até a melhora do aspecto da ferida, em média de 60 dias. Nos casos de amputação de artelho, indicados por infecção e osteomielite, utilizou-se o retalho cutâneo do dedo desarticulado para cobrir a úlcera.
Vinte e seis pacientes submeteram-se a desbridamentos menores e parciais em ambiente ambulatorial, porém cada paciente, necessitou de mais de quatro desbridamentos. Para ambos, tanto em regime de internação quanto ambulatorial, não foi liberado para apoio plantar até a cicatrização completa da ferida, em média de três meses. O primeiro curativo foi feito no primeiro pós-operatório e sempre que necessário, prevendo a possibilidade de sangramento. Nos casos de osteomielite crônica, com grandes áreas localizadas no primeiro raio e no calcâneo, a ressecção parcial da região com infecção foi realizada (Figura 4).
Entre os procedimentos não cirúrgicos, todos receberam palmilha sob molde, 20 (41,67%) ao uso de bota gessada com estribo (Figura 3) e um caso a protetização de membro inferior. Após o desbridamento, ou tratamento cirúrgico das úlceras, recomendou-se utilizar muletas, aparelho gessado ou bota gessada com estribo para auxiliar na deambulação até a cicatrização total da ferida. Para confecção do aparelho gessado, o paciente foi colocado em decúbito ventral ou sentado, protegendo-se as regiões com possibilidade de pressão, foi trocado semanalmente até a cicatrização da úlcera, que ocorreu em torno de 3 meses, quando foi confeccionada palmilha sob molde e orientado calçado especial. Em alguns casos de adultos utilizou-se a órtese com estribo, porém com pouca aceitação pelos pacientes devido ao desconforto e dor em outras articulações (Figura 5).
DISCUSSÃO
No Brasil, 25,2 mil casos de hanseníase foram registrados em 2016. A incidência, no entanto, se comparada com o resto do mundo é alta de 12,2 casos por 100 mil, sendo que a média internacional é de 2,9 mil casos por 100 mil habitantes. De 2012 até 2016, foram diagnosticados 151.764 novos casos da doença, destes, 84.447 eram homens (55,6%). No entanto, quando considerado apenas o grau 2 de incapacidade física, mais grave, com deformidade visível nas mãos, pés e/ou olhos, a diferença se acentua: a incidência é de 15,17 casos para cada 1 milhão de homens, enquanto no caso das mulheres o número reduz para 6,072,3,4,9,11.
Neste estudo foi realizado análise retrospectiva no período de 10 anos. No período do estudo foram admitidos 256 casos portadores de lesão plantar no hospital de reabilitação do aparelho locomotor, 27 (11%) eram portadores de hanseníase de grau 2 de incapacidade, que necessitaram de múltiplos procedimentos cirúrgicos e fisioterápicos. Destes, 56% eram procedentes do estado de Goiás, tinham ensino fundamental incompleto como grau de instrução (77%) e eram trabalhadores de serviços gerais. Os pacientes foram seguidos por equipe multidisciplinar formada por cirurgiões ortopédicos, plásticos, radiologistas, enfermeiros, fisioterapeutas e suporte da oficina ortopédica e técnicos de gesso.
O fenômeno inicial da lesão plantar por neuropatia hansênica foi a insensibilidade à dor, que ocasionou alterações plantares na estrutura plantar, ulcerações e quadros infecciosos de repetição. A neuropatia hansênica foi decorrente da invasão bacilar e do processo inflamatório nos nervos periféricos, classificadas como tipo 2 de incapacidade e tipo virchowiana de forma clínica. A classificação de incapacidade física na hanseníase segundo a OMS é definida em 3 categorias: Grau 0 - sem incapacidade, sem anestesia e sem deformidade visível ou dano aos olhos, mãos ou pés; Grau 1 - somente incapacidade (anestesia, mas sem deformidade visível ou dano aos olhos, mãos ou pés); Grau 2 - deformidade visível ou dano ocular (lagoftalmia, iridociclite, opacidade corneana, deficiência visual grave), mãos (mãos em garra, úlceras, absorção dos dedos, contratura do polegar e mão inchada), pés (úlceras plantares, pé-drop, inversão do pé, arranhões dos dedos dos pés, absorção dos dedos dos pés, pé colapsado e calosidades)6. Corroborando com este estudo, Moschioni, em 20106, descreveu a forma virchowiana ou lepromatosa com o maior impacto na incapacidade física e deformidade, tem 16,5 vezes mais chances de desenvolver a eficiência de grau 2 se quando comparadas às outras formas clínicas6. No membro inferior, o nervo tibial posterior e fibular foram os mais acometidos, quando há lesão destes nervos o paciente apresenta predisposição à lesão plantar, que iniciou com lesão superficial, evoluiu para úlcera profunda, osteomielite, até a artrite séptica e gangrena6,7,9,11,12,13.
O algoritmo proposto por Jeng e Wei, em 199710, para reconstrução nas sequelas de traumatismos plantares podem auxiliar na decisão da melhor opção, entretanto, vale ressaltar que os motivos principais para surgimento da úlcera plantar estão relacionados à perda da sensibilidade protetora e alterações estruturais devido à atrofia muscular. Entretanto, a maioria das feridas são possíveis de cicatrização por segunda intenção desde que seja realizado o cuidado local e o repouso, ou seja, evitar apoiar sobre a lesão e a utilização de calçados ou palmilhas adequados. Ademais estes pacientes apresentam alterações na sensibilidade profunda e distúrbios dos movimentos para marcha, com pé caído, ocasionando lesões ligamentares, deformidades em garra, e artropatias neuropáticas. A indicação para o tratamento das lesões plantares variou com o tempo de evolução, profundidade, diâmetro e grau de infecção. Nos casos iniciais, maioria atendidos em serviços de saúde primários, postos de saúde e ambulatórios foi possível a realização de curativos e cuidados locais; nos casos infectados ou de feridas crônicas foi necessário o desbridamento; nos casos de absorção e de maior gravidade, a amputação de artelhos. Um caso evoluiu com amputação transtibial em um membro com comprometimento severo sensitivo, vascular e ósseo, e apresentava lesões plantares em outro estágio no membro contralateral.
Segundo artigos descritos na literatura, não se recomenda ressecar apenas a cabeça de um metatarsiano, visto que isto levará ao acúmulo de pressão sobre a próxima cabeça metatarsiana, apenas transferindo o problema de lugar13-16. Outras técnicas têm demonstrado bom resultado, é a realização de dois retalhos bipediculados que consiste em ressecar a úlcera, retirar as partes ósseas proeminentes que estejam infectadas e realizar o retalho bipediculado; outra opção, o retalho sural reverso, associado à descompressão do nervo tibial posterior, acreditando que com este último seja possível melhorar a sensibilidade da região acometida, todavia consideramos este o retalho de maior complexidade, maior volume e com maior risco de complicações16,17. Outras medidas cirúrgicas e fisioterápicas9 tem sido utilizadas, todavia, neste estudo verificou-se a possibilidade de se obter a cicatrização da ferida com as seguintes medidas: desbridamento, uso de bota gessada com estribo ou órtese, evitar o apoio plantar e outras medidas, entretanto, o grande desafio foi na prevenção de recorrências. Corroborando com dados da literatura13, há uma alta taxa de recorrência e reincidência das lesões plantares, observada em 90% dos pacientes com diagnóstico tardio de hanseníase, em grau mais avançado e forma clínica virchowiana.
Os resultados apresentados neste estudo corroboram com a afirmação de que as recidivas e complicações que levam a repetidos e prolongados transtornos ao paciente hanseniano sejam decorrentes de lesões mais graves de grau 2, associado aos cuidados incorretos com os pés insensíveis, observou-se, que mesmo em serviço formado por equipe multidisciplinar, orientados e com intervenções múltiplas, foi possível o fechamento completo das feridas, mas este grupo de pacientes ainda apresentaram alto índice de recorrências e reincidências. O presente estudo tem limitações quanto à análise epidemiológica da hanseníase em Brasília, onde o atendimento é realizado em acordo com as diretrizes e o manual técnico operacional para vigilância, atenção e eliminação da hanseníase como problema de saúde pública publicado pelo Ministério da Saúde18, ademais, o fato de analisarmos amostra não probabilística obtida por conveniência correspondente à população alvo atendida em serviço terciário de saúde, dos casos de portadores de lesões e incapacidade física que requereram técnicas complexas encaminhados para serviços de reabilitação. Outros estudos comparativos de prevalência e evolução de lesões plantares com grau semelhante de incapacidade e outros graus são necessários.
Reforçamos ainda a necessidade da prevenção, diagnóstico, controle e tratamento precoce da doença como principais metas para atenção à hanseníase. Principalmente porque as grandes endemias constituem um dos desafios à saúde pública, uma vez que atingem principalmente pessoas menos favorecidas, oriundas da pobreza, isto é, de condições precárias de vida e a falta de saneamento básico, um dos principais fatores que contribuem para o aparecimento desta doença5,7,9,10,11,13.
CONCLUSÕES
Os casos admitidos de lesão plantar em serviço de reabilitação consequente a hanseníase foram mais frequentes em pacientes com mais de 40 anos de idade, sexo masculino, em grau mais avançado da doença, acometendo principalmente o primeiro artelho e mais de uma região plantar. Todos necessitaram de procedimentos cirúrgicos e não cirúrgicos, evoluindo com cicatrização completa da ferida, amputação transtibial em um caso e de artelhos em sete casos, e 90% dos casos apresentaram recorrência da úlcera após um ano.
COLABORAÇÕES
|
KTB |
Análise e/ou interpretação dos dados, Aprovação final do manuscrito, Investigação |
|
GBM |
Coleta de Dados, Gerenciamento do Projeto, Redação - Revisão e Edição |
|
UPyS |
Análise estatística, Metodologia, Redação - Revisão e Edição |
|
AFSSAR |
Coleta de Dados, Concepção e desenho do estudo, Redação - Revisão e Edição |
|
AGR |
Investigação, Redação - Revisão e Edição |
|
CZC |
Conceitualização, Investigação |
|
CFPAS |
Redação - Revisão e Edição |
REFERÊNCIAS
1. Guerrero MI, Muvdi S, León CI. Retraso en el diagnóstico de lepra como factor pronóstico de discapacidad en una cohorte de pacientes en Colombia, 2000-2010. Rev Panam Salud Publica. 2013;33(2):137-43.
2. Organização Mundial da Saúde (OMS). Estratégia global aprimorada para redução adicional da carga da hanseníase (Período do plano: 2011-2015) [Internet]. Brasília (DF): Organização Pan-Americana de Saúde; 2010; [cited 2014 dec 31]. Disponível em: http://www.paho.org/bra/index.php?option=com_docman&task=doc_view&gid=1044&Itemid=423
3. World Health Organization (WHO). Global leprosy update, 2013; reducing disease burden. Wkly Epidemiol Rec [Internet]. 2014 Sep; [cited 2014 dec 31]; 89(36):389-400. Disponível em: http://www.who.int/wer/2014/wer8936.pdf
4. Portaria nº 3.125, de 07 de outubro de 2010 (BR). Aprova as Diretrizes para Vigilância, Atenção e Controle da Hanseníase. Diário Oficial da União [Internet], Brasília (DF). 15 out 2010; [cited 2014 dec 31]. Disponível em: http://bvsms.saude.gov.br/bvs/saudelegis/gm/2010/prt3125_07 _10_2010.html
5. Araújo MG. Hanseníase no Brasil. Rev Soc Bras Med Trop [Internet]. 2003 May/Jun; [cited 2014 oct 23]; 36(3):373-82. Disponível em:http://www.scielo.br/pdf/rsbmt/v36n3/16339.pdf
6. Moschioni C, Antunes CMF, Grossi MAF, Lambertucci JR. Risk factors for physical disability at diagnosis of 19,283 new cases of leprosy. Rev Soc Bras Med Trop [Internet]. 2010 Feb; [cited 2014 dec 31]; 43(1):19-22.Disponível em: http://dx.doi.org/10.1590/S0037-86822010000100005
7. Monteiro LD, Alencar CHM, Barbosa JC, Braga KP, Castro MD, Heukelbach J. Incapacidades físicas em pessoas acometidas pela hanseníase no período pós-alta da poliquimioterapia em um município no Norte do Brasil. Cad Saude Publica [Internet]. 2013; [cited 2014 dec 31]; 29(5):909-20. Disponível em: http://dx.doi.org/10.1590/S0102311X2013000500009
8. Paschoal JAA, Paschoal VDA, Nardi SMT, Rosa PS, Ismael MGS, Sichieri EP. Identification of urban leprosy clusters. Scientific World J [Internet]. 2013; [cited 2014 dec 31]; 219143:[aprox.6 telas]. Disponível em: http://dx.doi.org/10.1155/2013/219143
9. Alves ED, Ferreira TL, Ferreira IN. Hanseníase: avanços e desafios. Brasília (DF): NESPROM; 2014.
10. Jeng SF, Wei FC. Classification and reconstructive options in foot plantar skin avulsion injuries. Plast Reconstr Surg. 1997 May;99(6):1695-703;discussion:1704-5.
11. Gonçalves A. Realities of leprosy control: updating scenarios. Rev Bras Epidemiol [Internet]. 2013 Sep; [cited 2014 dec 31]; 16(3):611-21. Disponível em: http://dx.doi.org/10.1590/S1415-790X2013000300006
12. Solomon S, Kurian N, Ramadas P, Rao PS. Incidence of nerve damage in leprosy patients treated with MDT. Int J Lepr Other Mycobact Dis. 1998 Dec;66(4):451-6.
13. Foss NT, Souza CS, Goulart IMB, Gonçalves HS, Virmond M. Hanseníase: episódios reacionais. In: Associação Médica Brasileira, Conselho Federal de Medicina. Projeto diretrizes. São Paulo: AMB; 2003. p.161-179.
14. Lima LS, Jadão FRS, Fonseca RNM, Silva Junior GF, Barros Neto RC. Caracterização clínica-epidemiológica dos pacientes diagnosticados com hanseníase no município de Caxias, MA. Rev Bras Clin Med [Internet]. 2009; [cited 2014 dez 31]; 7:74-83. Disponível em: http://files.bvs.br/upload/S/1679-1010/2009/v7n2/a001.pdf
15. Moreira FL, Nascimento AC, Martins ELB, Moreira HL, Lyon AC, Lyon S, et al. Hanseníase em Alfenas: aspectos epidemiológicos e clínicos na região sul do estado de Minas Gerais. Cad Saude Colet [Internet]. 2009; [cited 2014 dez 31]; 17(1):131-41. Disponível em: http://www.cadernos.iesc.ufrj.br/cadernos/images/csc/2009_1/artigos/Art_9CSC09_1.pdf
16. Amaral EP, Lana FCF. Análise espacial da Hanseníase na microrregião de Almenara, MG, Brasil. Rev Bras Enferm [Internet]. 2008 Nov; [cited 2014 dez 31]; 61(spe):701-7. Disponível em: http://dx.doi.org/10.1590/S0034-71672008000700008
17. Ismail HE, El Fahar MH. Sural artery perforator flap with posterior tibial neurovascular decompression for recurrent foot ulcer in leprosy patients. GMS Interdiscip Plast Reconstr Surg DGPW. 2017 Jan;31:6:Doc01.
18. Ministério da Saúde (BR). Guia de vigilância em saúde: volume único. 3ª ed. Brasília (DF): Ministério da Saúde; 2019; [cited 2014 ago 5]. Disponível em: http://www.saude.pr.gov.br/arquivos/File/DiretrizesdoManuaTcnicoOperacionaldeHansenia se.pdf
1. Hospital Sarah Brasília da Rede Sarah de Hospitais de Reabilitação, Brasília, DF,
Brasil.
2. Centro Universitário do Planalto Central Aparecido dos Santos, Brasília, DF, Brasil.
3. Secretaria de Estado de Saúde Fundação de Ensino e Pesquisa em Ciências da Saúde,
Brasília, DF, Brasil.
Autor correspondente: Katia Torres Batista SMHS 501, Bloco A, Brasília, DF, Brasil. CEP: 70335-901. E-mail: katiatb@terra.com.br
Artigo submetido: 30/4/2019.
Artigo aceito: 21/10/2019.
Conflitos de interesse: não há.






 Read in Portuguese
Read in Portuguese
 Read in English
Read in English
 PDF PT
PDF PT
 Print
Print
 Send this article by email
Send this article by email
 How to Cite
How to Cite
 Mendeley
Mendeley
 Pocket
Pocket
 Twitter
Twitter