
Articles - Year 2000 - Volume 15 -
Aplicação de Implantes Osteointegrados nas Deformidades Craniofaciais
The Use of Osteointegrated Implants Craniofacial Deformities
RESUMO
As deformidades craniofaciais são um desafio para as equipes multidisciplinares. O tratamento requer cirurgias complexas e realizadas em etapas. Os resultados estéticos são limitados perante a riqueza de detalhes que as regiões da face exigem. Uma nova e interessante alternativa de tratamento das deformidades craniofaciais é a aplicação de implantes osteointegrados como elementos de sustentação para próteses. Este trabalho discorre sobre as condições e os resultados dos implantes osteointegrados e próteses feitos no Hospital A. C. Camargo - Fundação Antônio Prudente (SP), no período de 1995 a 1999, com um total de 33 implantes osteointegrados em 12 pacientes.
Palavras-chave: Implantes craniofaciais; osteointegração; reabilitação; deformidades craniofaciais
ABSTRACT
Craniofacial deformities are a challenge for multidisciplinary teams. The treatment requires complex surgeries, performed by stages. The cosmetic results are limited due to the innumerous details of the face. A new and interesting alternative for the treatment of craniofacial defonnities consists in using osteointegrated implants as anchoring elements for prosthesis. This article deals with the conditions and results of osteointegrated implants and prosthesis carried out at Hospital A. C. Camargo - Fundação Antônio Prudente (SP) from 1995 to 1999, totaling 33 osteointegrated implants in 12 patients.
Keywords: Craniofacial implants; osteointegration; rehabilitation; craniofacial deformities
Atualmente, o paciente oncológico exige a reintegração social como parte do tratamento multidisciplinar do câncer. A idade avançada, a dimensão da ressecção cirúrgica, a radioterapia e a riqueza de detalhes inerente às deformidades craniofaciais (DC) tornam as reconstruções muito elaboradas. Consegue-se reparar uma ferida, mas não devolver a uma região suas características iniciais.
Nas DCs congênitas, o emprego de equipes multidisciplinares, as modificações do crescimento dos segmentos e a alta exigência estética tornam o trabalho do Cirurgião Plástico também muito árduo.
Nas DCs traumáticas, a situação não é diferente, com a agravante da concepção, por parte do paciente, de seu aspecto antes do trauma.
Em qualquer das causas das DCs, seja congênita ou adquirida, o tratamento é acrescido em dificuldades quando se somam uma ou mais circunstâncias: idade avançada, limitações físicas ou mentais. Nessas circunstâncias, o paciente não está apto para: tratamentos que imponham múltiplas etapas cirúrgicas; a compreensão das limitações dos resultados; a aceitação de áreas doadoras, ou a conformação com eventuais tentativas de reconstrução em parte ou totalmente malsucedidas.
Cabe ao cirurgião plástico ponderar e decidir, em cada caso, qual o método de reconstrução a ser seguido. O uso de uma prótese pode ser uma opção mais simples, de reabilitação mais rápida, de riscos menores, com resultados estéticos mais próximos do ideal e com custos menores.
Com relação à prótese, dois aspectos principais devem ser levados em consideração: o resultado estético do material utilizado e a retenção da prótese. Em nosso meio, muitas próteses ainda são confeccionadas em resina acrílica, material que apresenta dificuldades para caracterização estética e adaptação de suas margens. Quanto à retenção da prótese, utilizam-se acessórios como óculos e adesivos que se mostram desconfortáveis em razão de: 1) dermatites e reações alérgicas da pele; 2) deterioração do material da prótese; 3) insegurança do paciente quanto à firmeza de fixação da prótese, que se agrava com a transpiração e a movimentação dos tecidos aderidos; 4) posicionamento inadequado da prótese.
O advento do conceito de osteointegração(1-4), associado à melhoria dos materiais empregados nas próteses, conferiu uma retenção segura das próteses e aprimoramento das definições estéticas. Entende-se como osteointegração o contato direto do osso íntegro com a prótese, ou seja, a ausência de tecido conjuntivo entre o osso e o metal. Atualmente, mais de 1 milhão de implantes do sistema Branemark (Nobelpharma AB, Gotemburgo, Suécia) foram instalados em pacientes do mundo inteiro. Graças ao sucesso obtido com implantes na reabilitação oral, a extensão do conceito de osteointegração para a região craniofacial foi uma conseqüência, introduzida pelo Prof. Anders Tjellström(2) (Universidade de Gotemburgo, Suécia) em 1977. Desde 1994, o Hospital A. C. Camargo vem desenvolvendo um projeto para criação do setor de reabilitação craniofacial, contando com o apoio do Departamento de Otorrinolaringologia do Hospital da Universidade de Gotemburgo (Suécia) e do Instituto de Tecnologia Aplicada do Prof. P. I. Branemark.
Este artigo tem por finalidade apresentar a proposta do emprego dos implantes osteointegrados (IO) nas deformidades craniofaciais.
CASUÍSTICAS E MÉTODOS
O período do trabalho foi de 1995 a 1999, desenvolvido no Hospital A. C. Camargo - Fundação Antônio Prudente (SP).
O Hospital A. C. Camargo recebeu o apoio técnico do Departamento de Otorrinolaringologia do Hospital da Universidade de Gotemburgo (Suécia) e do Instituto de Tecnologia Aplicada do Prof. P. I. Branemark.
Os pacientes foram avaliados por uma equipe multidisciplinar envolvendo as especialidades de Cirurgia de Cabeça e Pescoço, Oftalmologia, Radioterapia, Pediatria e Oncologia Clínica, para o estadiamento e tratamento do câncer. As cirurgias foram conduzidas pelas especialidades de Cirurgia Plástica e Cirurgia Maxilofacial para o tratamento das deformidades resultantes do tratamento oncológico.
√ 17 IOs de 3 mm de comprimento por 3,75 mm de diâmetro
√ 16 IOs de 4 mm de comprimento por 3,75 mm de diâmetro
O material dos implantes foi o titânio e respeitou a técnica concebida no sistema de Branemark (Nobelpharma AB, Gotemburgo, Suécia), com a colaboração de Anders Tjellström (Gotemburgo, Suécia). Após um período de cerca de seis meses os IOs eram conectados a próteses.
As etapas, desde o planejamento do número de IOs até a elaboração das próteses, consistiram em:
1a etapa - colocação dos implantes, sob anestesia geral, que permaneciam totalmente recobertos por partes moles e quiescentes por 6 meses. Observação: um IO extra (além do previsto) foi colocado na eventualidade de insucesso de um dos IOs.
2a etapa - instalação dos conectores ("abutments"), sob anestesia geral, com a exposição dos implantes e regularização, quando necessária, de partes moles em torno dos implantes.
3a etapa - moldagem do leito para elaboração da prótese com armação metálica de prata-paládio e com cilindros de ouro que se fixavam aos conectores dos implantes. Não foi necessária anestesia nesta etapa.
No pré-operatório, os pacientes foram oncologicamente avaliados e considerados aptos a seguir a reconstrução pela equipe multidisciplinar do Hospital A. C. Camargo.
A investigação por imagem se deu por radiologia convencional e tomográfica (Observação: os pacientes com implantes não puderam realizar Ressonância Magnética por interferência do metal na imagem).
No intra-operatório receberam antibioticoterapia profilática - cefalexina 1 g a cada 4 horas ou clindamicina 0,6 g a cada 6 horas.
A moldagem para as próteses foi realizada com alginato, e o modelo, em gesso, cera ou resina acrílica. As próteses definitivas foram sintetizadas com silicone a partir do modelo, e a coloração foi alcançada tanto por meio intrínseco como extrínseco.
Os pacientes foram controlados clínica e radiologicamente no pós-operatório; foram também orientados quanto à necessária higienização da pele vizinha aos IOs: escovação com água e degermante.
RESULTADOS
Dos 12 pacientes do programa de IO, 9 foram do sexo masculino e 3 foram do sexo feminino.
A idade variou de 3 a 77 anos.
Não foram observadas complicações anestésicas na primeira e segunda etapas.
Os pacientes não manifestaram dor óssea ou relacionada aos implantes. Dor de pouca intensidade foi relatada nas áreas de incisão cirúrgica quando essa foi necessária à ressecção de partes moles adjacentes aos implantes na segunda etapa.
As deformidades encontradas foram:
Dos 33 IOs, somente 2 não osteointegraram conforme controle clínico e radiológico, sendo, portanto, removidos. A falta de firmeza dos IOs associou-se à radioterapia. Nos 2 IOs removidos, não se constatou osteomielite e houve reparação óssea total após a remoção dos IOs. Em ambos os casos, a remoção dos IOs não implicou a impossibilidade do uso da prótese, uma vez que os IOs remanescentes nos pacientes foram suficientes para suportar a carga da prótese. Havia um IO extra (além do presumido).
Os detalhes dos pacientes no programa de IO são apresentados na Tabela I abaixo:
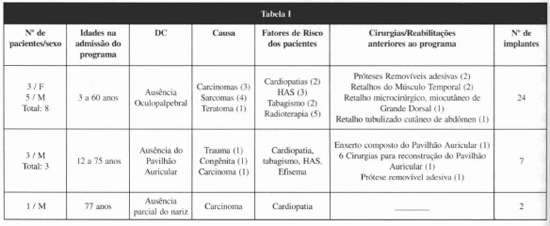
Da análise dos pacientes observa-se que:
1) A causa mais freqüente de DC foi o carcinoma na forma basocelular e espinocelular.
2) Os fatores de risco encontrados foram os relacionados a hipertensão arterial sistêmica, cardiopatia, tabagismo e, principalmente, radioterapia.
3) No grupo de pacientes com DC por ausências oculopalpebrais, sete pacientes haviam seguido alguma forma de reabilitação, seja por meio de cirurgias plásticas reparadoras, seja por meio de próteses adesivas. As próteses adesivas com o uso prolongado determinaram dermatites e feridas ulceradas superficiais na pele. Essas alterações cutâneas impediam o uso da prótese adesiva removível por um período variável de semanas, o que acarretava inconvenientes para o convívio social. Os retalhos miocutâneo de músculo temporal e microcirúrgico do músculo grande dorsal aplicados nesse grupo de pacientes, antes do ingresso no programa dos IOs, tiveram por finalidade dar cobertura às feridas. Não atenderam ao propósito de redefinir as estruturas das órbitas. Nas figuras 1-5 tem-se um exemplo da DC por ausência oculopalpebral determinada pela cirurgia ablativa de carcinoma espinocelular, bem como a apreciação da colocação dos implantes, da colocação da prótese e do resultado final da prótese locada.
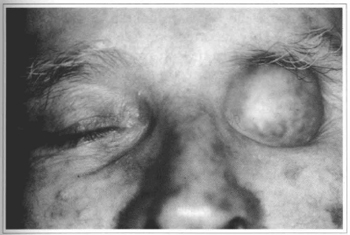
Fig. 1 - Apresenta um paciente de 63 anos com deformidade orbitária resultante da ressecção de carcinoma espinocelular.
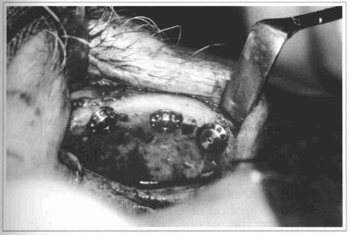
Fig. 2 - Observa-se o detalhe do intraoperatório da colocação de 3 implantes osseointegrados na margem orbitária superior(1a etapa).
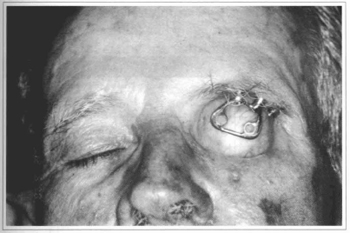
Fig. 3 - Identifica-se a armação metálica para retenção da prótese.

Fig. 4 - Apresenta-se a prótese orbitária confeccionada com coloração intrínseca e extrínseca definidas.
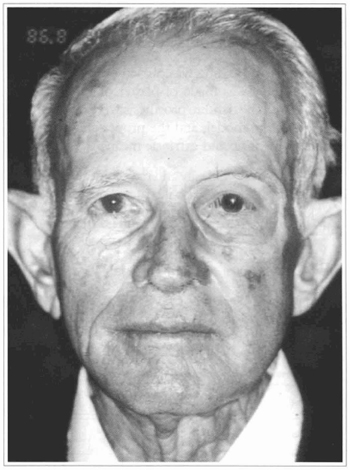
Fig. 5 - Tem-se 0 aspecto final da prótese posicionada.
4) No grupo de pacientes com DC por ausência de pavilhões auriculares, um havia sofrido avulsão traumática do pavilhão auricular e tinha sido tratado com enxerto composto do pavilhão auricular na ocasião do trauma, apresentando perda total. A não aceitação de áreas doadoras foi o principal motivo desse paciente para seguir o programa dos IOs. Outro paciente, com microtia, havia sofrido, antes de ingressar no programa dos IOs, seis cirurgias para tentativa de reconstrução do pavilhão auricular, sendo que, na última, empregou-se prótese de silicone. O silicone foi removido no programa dos IOs em conseqüência da intensa fibrose na região e má definição estética. Nas figuras 6-10 tem-se um exemplo de DC por ausência auricular decorrente de trauma, assim como a visualização da colocação dos implantes no osso mastóide, da barra de fixação com os magnetos, do detalhe da prótese e do resultado final.
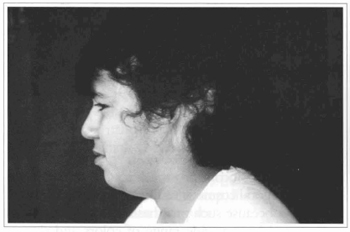
Fig. 6 -Apresenta um paciente de 12 anos de idade com deformidade traumática auricular.

Fig. 7 - Visão intra-operatória da colocação de 3 implantes osseointegrados no osso mastóide.
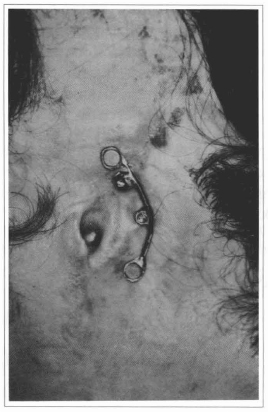
Fig. 8 - Barra de metal para suportar a prótese auricular.
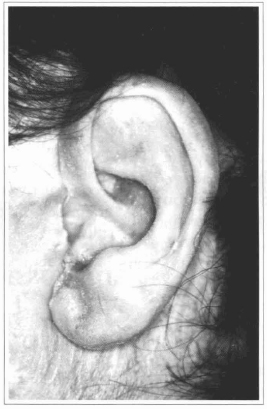
Fig. 9 - Detalhe da prótese auricular.
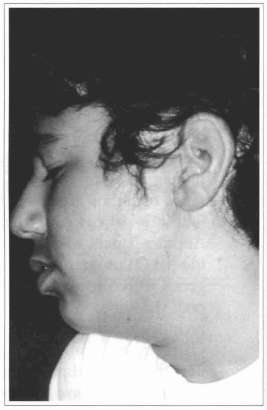
Fig. 10 - Aspecto final da prótese locada.
5) Apenas um paciente no grupo de DC por ausência parcial do nariz ingressou no programa dos IOs, por causa da dificuldade para a colocação de IOs nessa região e a prática corrente das cirurgias convencionais de reconstrução nasal. Esse paciente ingressou no programa dos IOs pela deformidade das áreas doadoras para reconstrução nasal, determinada por múltiplas cirurgias anteriores.
A ansiedade dos pacientes ao ingressarem no programa dos IOs se voltava para: insatisfação com a prótese adesiva e o resultado estético das cirurgias reparadoras prévias, com suas complicações e limitações.
Por sua vez, as próteses de silicone que foram conectadas aos IOs apresentaram bom resultado estético, com grande satisfação do paciente. Colaboraram para essa aceitação, o fácil manejo de colocação e higienização, bem como o requinte dos detalhes das cores e forma das próteses.
Após um período de aproximadamente um ano, uma prótese auricular com IO necessitou retoque na pintura (coloração extrínseca).
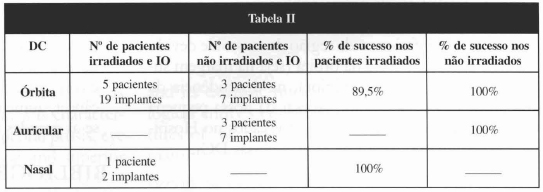
A Tabela II abaixo expõe a incidência de sucesso quanto às DCs e a radioterapia associada:
Aproximadamente 10% dos pacientes apresentaram algum tipo de reação tecidual vizinha aos conectores, o que não implicou a remoção dos implantes. Bastou a correta higienização em torno do implante para que a reação tecidual abrandasse ou regredisse completamente.
Os pacientes cooperaram com o seguimento regular no pós-operatório e não demonstraram os receios comuns em relação a outras cirurgias reconstrutivas que haviam sido realizadas anteriormente ao programa dos IOs, com as dificuldades de áreas doadoras e resultados estéticos insatisfatórios.
DISCUSSÃO
A utilização de IO tem sido aplicada em várias instituições há mais de 10 anos(1,3). No entanto, no Brasil, em função do custo do material e da necessidade de conhecimentos específicos do serviço, poucos centros institucionais empregaram este método para reabilitação.
Ao longo de 30 anos, desde o início das experiências com osteointegração(1,3), determinaram-se duas condições essenciais para o sucesso. A primeira, que consiste na metodologia correta da técnica de perfuração óssea, relacionava-se com a qualidade do metal (titânio), modelos das peças, rigor do padrão de execução da perfuração e, por fim, o necessário repouso dos implantes até sofrerem a ação da carga (peso das próteses). A segunda abrangia a qualidade óssea, principalmente em função da espessura da cortical. Ossos mais espessos são mais favoráveis. Foram igualmente importantes, a fácil acessibilidade cirúrgica da região eleita para colocação dos IO e a higienização dos implantes pelo paciente sob orientação médica.
De acordo com outras publicações(1,3), a região da mastóide foi a mais segura para o uso de IO, com 100% de sucesso observado no Hospital A C. Camargo. Contaram para o ótimo resultado da região da mastóide: a grande quantidade de osso cortical, fácil acessibilidade cirúrgica e fácil orientação para manutenção da higiene.
Segundo estatísticas de outras publicações(1,3), a região orbitária apresentou 70 a 85% de sucesso com os IOs. Esse índice foi inferior ao da região da mastóide devido a menor espessura óssea da órbita (seja na margem superior, seja na margem inferior), na dependência da amplitude dos seios da face. Apesar da nossa pequena casuística, os índices de sucesso observados no Hospital A. C. Camargo foram de 89,5% nessas DCs.
A região nasal foi a área com piores índices de sucesso com os IOs, 60 a 75% observados em outras instituições(1,3). Esses índices justificaram-se nas deformidades nasais por: cortical delgada do osso maxilar, maior dificuldade de acesso cirúrgico, maior dificuldade de higienização e a presença de dentes. Na experiência do Hospital A. C. Camargo houve sucesso dos IOs no único paciente do programa.
Ficou evidente também que a qualidade da pele que recobria ou se situava em torno dos implantes era superior, portanto com menor incidência de flogose, quando a hipoderme era delgada e a derme pobre em folículos pilosos. Nesse âmago, um enxerto de pele sobre o osso na área do IO atendeu tais condições.
Os materiais empregados nas próteses apresentaram significativa melhora nos últimos 10 anos. O silicone para uso médico foi o mais explorado graças à facilidade de manuseio, à resistência aos traumas, e às propriedades de coloração e caracterização.
Nas DCs decorrentes de tratamentos ablativos oncológicos, mereceram especial atenção as que seguiram radioterapia adjuvante. Conforme literatura(4), a área irradiada a ser reabilitada teve índices maiores de complicações: necroses, infecções e perdas dos implantes. Nessas DCs, o tratamento com hiperbaroterapia melhora o índice de sucesso dos IOs em área irradiada.
CONCLUSÕES
Os IOs e próteses devem fazer parte das opções de reabilitação das DCs.
Os IOs são sustentadores seguros de próteses para a face.
A abordagem multidisciplinar do paciente que necessita um tratamento oncológico ablativo pode permitir o planejamento dos IOs sem que a radicalidade e a eficácia fiquem prejudicados.
MENSAGEM FINAL DOS AUTORES
Mesmo em um país com graves distorções sociais como o Brasil, é mister que métodos mais sofisticados de tratamento cheguem ao conhecimento da população. O direito a uma boa qualidade de vida deve ser universal. Com uma população mais orientada e confiante, fica reduzido o medo do diagnóstico de câncer, aumenta-se a identificação precoce e evitam-se as grandes mutilações.
BIBLIOGRAFIA
1. TJELLSTRÖM A, GRANSTRÖM G. Long-term follow-up with the bone-anchored hearing aid: a review of the first 100 patients between 1977 and 1985. Ear Nose Throat J. 1994;73(2):112-4.
2. PAREL SM, TJELLSTRÖM A. The United States and Swedish experience with osteointegration and facial prosthesis. Int. J. Oral Maxillofac. Implants. 1991;6(4):75-9.
3. BRÄNEMARK PI, DIB LL, CURI MM, GRANSTRÖM G, PIRAS JA, SEIGNEMARTIN CP. Reabilitação das deformidades craniofaciais com o uso de implantes osteointegrados. Revista da APCD. 1998;52:227-231.
4. GRANSTRÖM G, JACOBSSON M, TJELLSTRÖM A. Titanium implants in irradiated tissue: benefits from hyperbaric oxygen. Int. J. Oral Maxillofac. Implants. 1992;7(1):15-25.
I. Médico. Membro Titular da Sociedade Brasileira de Cirurgia Plástica. Membro Titular do Departamento de Cirurgia Plástica Reparadora, Hospital do Câncer, Fundação Antônio Prudente, em São Paulo.
II. Dentista. Diretor do Departamento de Estomatologia, Hospital do Câncer, Fundação Antônio Prudente, em São Paulo.
III. Dentista. Membro Titular do Departamento de Estomatologia, Hospital do Câncer, Fundação Antônio Prudente, em São Paulo.
IV. Dentista. Diretor da Divisão de Reabilitação da Fundação Oncocentro, em São Paulo.
Endereço para correspondência:
Alexandre Katalinic Dutra
R. Professor Antônio Prudente, 211
São Paulo - SP - 01509-900
Fone: (11) 3272-5000/5135
Hospital do Câncer Departamento de Cirurgia Plástica Reparadora


 Read in Portuguese
Read in Portuguese
 Read in English
Read in English
 PDF PT
PDF PT
 Print
Print
 Send this article by email
Send this article by email
 How to Cite
How to Cite
 Mendeley
Mendeley
 Pocket
Pocket
 Twitter
Twitter