
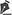
Reviw Article - Year 2014 - Volume 29 -
Compreendendo a psicopatologia do transtorno dismórfico corporal de pacientes de cirurgia plástica: resumo da literatura
Understanding the psychopathology of body dysmorphic disorder in cosmetic surgery patients: a literature review
RESUMO
INTRODUÇÃO: Indivíduos com Transtorno Dismórfico Corporal (TDC) buscam a cirurgia estética para corrigir um defeito percebido. A prevalência de TDC entre pacientes de cirurgia plástica varia de 6% a 24%, podendo chegar a 53%. Recentemente, estudos foram realizados para identificar a fisiopatologia dos sintomas de TDC através de neuroimagem, assim como a relação entre TDC e outros transtornos (por exemplo, transtorno obsessivo-compulsivo, anorexia nervosa, ansiedade social, e transtorno de somatização), e para distinguir convicções delirantes de não-delirantes como uma expressão de um único transtorno mental com diferentes níveis de gravidade. Entretanto, estudos retrospectivos sugerem que pacientes com TDC não se beneficiam com cirurgia plástica. O objetivo deste artigo foi fornecer uma visão geral da pesquisa atual sobre TDC e identificar características psicopatológicas do TDC em pacientes de cirurgia plástica.
MÉTODO: Realizou-se uma busca nas bases de dados PubMed e Embase cruzando as palavas-chave "cirurgia plástica" "cirurgia estética" e "transtorno dismórfico corporal".
RESULTADOS: A prevalência de TDC é alta entre pacientes de cirurgia plástica. Não há estudos prospectivos sobre o impacto da cirurgia plástica em pacientes com TDC.
CONCLUSÃO: TDC precisa ser adequadamente identificado na seleção de pacientes para cirurgia plástica a fim de otimizar a gestão de atendimento e a qualidade de vida de pacientes com TDC.
Palavras-chave: Cirurgia plástica; Transtornos dismórficos corporais; Imagem corporal; Transtornos de personalidade.
ABSTRACT
INTRODUCTION: Individuals with Body Dysmorphic Disorder (BDD) may seek cosmetic surgery to correct a perceived defect. BDD prevalences ranging from 6% to 24% and up to 53% have been reported among cosmetic surgery patients. Recent studies have been conducted to identify the pathophysiology of BDD symptoms using neuroimaging, as well as the relationship of BDD to other disorders (e.g., obsessive-compulsive disorder, anorexia nervosa, social anxiety, and somatization disorder), and means to distinguish delusional from non-delusional beliefs as an expression of a single mental disorder at different severity levels. Retrospective studies have however suggested that BDD patients do not benefit from cosmetic surgery. This paper aimed at providing an overview of the current research on BDD and identifying psychopathological characteristics of BDD in cosmetic surgery patients.
METHODS: The PubMed and Embase databases were searched by crossing the keywords "plastic surgery", "aesthetic surgery" and "body dysmorphic disorder".
RESULTS: The prevalence of BDD was high among cosmetic surgery patients. No prospective studies were found on the impact of cosmetic surgery on BDD patients.
CONCLUSION: BDD needs to be adequately assessed during patient selection for cosmetic surgery to optimize the quality of care provided and the quality of life of patients with BDD.
Keywords: Plastic surgery, Body dysmorphic disorders, Body image, Personality disorders.
A maioria dos pacientes com o transtorno dismórfico corporal (TDC) busca inicialmente cirurgiões plásticos, em vez de procurar tratamento com psiquiatras, ou psicólogos, porque sofre com o defeito percebido em sua aparência e não acredita que se trata de um transtorno mental. Esses pacientes são vistos, por seus familiares e amigos, como vaidosos e como um reflexo de uma sociedade cada vez mais preocupada com a aparência. Frequentemente, pacientes são reconhecidos por cirurgiões plásticos como tendo uma alteração psicológica, depois de tomar um longo tempo tentando mostrar a presença de um defeito estético, que não é observável ou que é pequeno, durante a consulta. O cirurgião plástico pode então ser tentado a dizer a esses pacientes que seus problemas físicos são leves ou inexistentes e que a cirurgia estética seria contra-indicada. No entanto, o cirurgião plástico pode encaminhá-los para tratamento psicológico; caso contrário, esses pacientes vão procurar outros cirurgiões plásticos, que eventualmente poderão operá-los. Alguns pacientes com sintomas leves de TDC podem beneficiar-se com uma cirurgia estética, mas de uma maneira geral pacientes com TDC ficam insatisfeitos com o resultado cirúrgico. Assim, a partir desta revisão, os cirurgiões plásticos terão uma perspectiva diferente sobre o sofrimento subjetivo experimentado por pacientes com TDC e poderão atender esses pacientes de forma mais adequada.
Os padrões estéticos de beleza moldam pensamentos que, por um lado, levam a um aumento da demanda por cirurgias plásticas e, por outro, à discrepância entre o que é concebido como ideal e a realidade pessoal. Assim, a procura por procedimentos nessa especialidade médica pode ser uma estratégia adaptativa numa cultura que valoriza a aparência física1.
Já foi demonstrado que pacientes se beneficiam com a Cirurgia Plástica, apresentando melhoria na qualidade de vida, autoimagem e autoestima no pós-operatório2.
Entretanto, a percepção de um defeito ou falha na aparência física pode contribuir para o desenvolvimento de um transtorno mental em indivíduos que apresentam vulnerabilidade neurobiológica e fragilidade psíquica. Isto ocorre quando não apenas a insatisfação corporal está presente, mas também o distúrbio da imagem corporal3. Assim, uma preocupação excessiva com a aparência pode esconder traços psicopatológicos que nem sempre são fáceis de reconhecer, podendo envolver, se negligenciada, consequências iatrogênicas e médico-legais4.
O TDC é uma das condições psiquiátricas mais comuns encontradas em pacientes que procuram a Cirurgia Plástica5. Apesar de ser um transtorno mental comum, a prevalência do TDC em diferentes populações revela que, seus sintomas são ainda de difícil reconhecimento na prática médica. Com o crescimento do número de indivíduos que buscam a cirurgia estética, a identificação do TDC será feita, em sua maioria, por cirurgiões plásticos e não por psiquiatras6,7. Por essa razão, torna-se importante desenvolver mecanismos para identificar esta doença entre os pacientes e verificar se a Cirurgia Plástica seria ou não contraindicada para essa população7. Além disso, a Cirurgia Plástica constitui um ponto de observação privilegiado para o estudo da imagem corporal, uma vez que, a insatisfação com a imagem corporal é uma das características essenciais do TDC.
Este artigo teve como objetivo enfatizar a importância de reconhecer prontamente pacientes com TDC. Para isso, aspectos importantes do TDC foram abordados.
História
O TDC é um fenômeno observado em diferentes períodos e culturas e que, apesar de parecer um tema contemporâneo, foi descrito pela primeira vez em 1886, como dismorfofobia, por Enrico Morselli8. Não obstante, há pouco mais de 20 anos atrás, o TDC foi incluído como uma categoria diagnóstica nas principais classificações psiquiátricas9. O seu diagnóstico só foi possível quando o corpo foi considerado como foco principal da atenção, tornando-se um fenômeno social3,10.
Os primeiros trabalhos na literatura surgiram no campo de estudos sobre aspectos psiquiátricos na Cirurgia Plástica11,12. Todavia, a metodologia heterogênea, marcada com descrições de relatos de caso e entrevistas não padronizadas em pequenas casuísticas, invalidou a predição de seus achados3. Além disso, a fragilidade de estudos na prática psiquiátrica, com dados retrospectivos e viés de seleção dos pacientes, revelaram falhas na identificação e tratamento do TDC13. Cansever et al.14 acrescentaram ainda que, as diferenças nos padrões sociais, normas e valores culturais na prevalência do TDC, poderiam influenciar na análise e aplicabilidade dos resultados.
Etiologia
O TDC é categorizado como transtorno neuropsiquiátrico e envolve fatores biológicos, como vulnerabilidade genética e disfunção neuroquímica15, bem como aspectos da história individual16.
Tem havido avanços no conhecimento das mudanças que ocorrem na anatomia do cérebro desses pacientes. Estudos de neuroimagem têm permitido a observação de ativação do cérebro durante o processamento de estímulos visuais e emocionais e percepção da imagem corporal15. Feusner et al.15 relataram que lesões em regiões específicas do cérebro podem causar disfunções em várias redes cerebrais e circuitos de funcionamento relacionadas com a fisiopatologia da TDC, resultando em sintomas de TDC e déficits neurocognitivos.
O conhecimento da etiologia do TDC contribui para a compreensão e diagnóstico da doença para distinguí-la de outros transtornos mentais, como os do humor, da ansiedade, alimentares, do controle dos impulsos e transtornos sexuais e de identidade de gênero15,17, e para a compreensão da dinâmica do comportamento destes pacientes, permitindo o desenvolvimento de estratégias de tratamento que otimizem os resultados.
Fontenelle et al.10 ressaltaram a importância e a influência dos fatores socioculturais, bem como seu papel na etiologia do TDC, sugerindo investigações sistemáticas para identificar em que medida os aspectos culturais no Brasil poderiam afetar a fenomenologia da preocupação com a imagem corporal em pacientes com TDC. Além disso, Veale18 apontou que, numa cultura que enfatiza a aparência, o aumento de preocupações dismórficas corporais a partir de um modelo ideal, com índices altos de TDC, poderia estimular a busca por procedimentos de cirurgia plástica. A insatisfação e a preocupação com o corpo são comuns e assumem uma condição normativa na população geral. Não obstante, a diferença entre a preocupação normal e o TDC pode ser uma questão de grau, sendo o TDC um continuum com as preocupações normais com a aparência, diferenciando-se quantitativamente, como uma versão mais grave da preocupação normal6.
Epidemiologia
Estudos de prevalência indicam que cerca de 1 a 6% da população geral foi incluída nos critérios diagnósticos de TDC14,19. Identificou-se também que até 16% dos pacientes em atendimento psiquiátrico preenchem critério pelo DSM-IV para TDC20. A prevalência dessa condição em pacientes que buscaram atendimentos dermatológicos foi de até 14%21. Embora a maioria dos autores pesquisados relatasse prevalências de TDC de 6 a 15%16,17,22 entre pacientes de Cirurgia Plástica, outros apontaram percentuais maiores entre 16 e 24% 18,23-25 e de até 53%6. Contudo, o TDC é um transtorno mental pouco estudado e com diagnóstico não reconhecido na prática médica20. Além disso, devido à alta prevalência de comorbidades psiquiátricas em pacientes com TDC e comportamento de busca por tratamentos não-psiquiátricos nas áreas de Dermatologia e Cirurgia Plástica, é importante que dermatologistas e cirurgiões plásticos estejam atentos para reconhecer os sinais clínicos de TDC e permitir um exame adequado e mais acurado desses pacientes.
Entretanto, em indivíduos com TDC, tanto a procura do tratamento estético como do tratamento em saúde mental, frequentemente, não está associada ao início da insatisfação com a aparência13,16. Geralmente, pacientes com sintomas do TDC, costumam ser diagnosticados com transtornos mentais relacionados, mostrando a condição heterogênea do transtorno mental que, frequentemente associado a comorbidades, pode agravar o nível de sofrimento dos pacientes10,15,20.
O TDC pode manifestar-se, inicialmente, na infância e adolescência, um momento em que as pessoas geralmente são mais sensíveis e suscetíveis às mudanças com a aparência, e após a menopausa13,26. Embora Phillips et al.27 tenham descrito este aspecto como característica do seu curso crônico, em outro estudo, Phillips et al.9 afirmaram que o TDC poderia ocorrer na vida adulta e que, embora exista em idosos, há poucos estudos nessa faixa etária. Em alguns casos, pode surgir mais tarde da vida, frequentemente após um evento traumático28. Desta forma, torna-se importante a triagem para TDC em todas as especialidades da Cirurgia Plástica, na medida em que, esta condição, pode afetar várias idades e diferentes fases do desenvolvimento da imagem corporal .
Há mais semelhanças do que diferenças entre jovens e adultos9,17,28. Todavia, a gravidade dos sintomas costuma ser maior em jovens, com particular expressão no abuso de substâncias, comportamentos autoagressivos, ideação e tentativas de suicídio, resultando em aumento da morbidade19. Portanto, o tratamento do TDC é importante para a prevenção do efeito dramático pelo longo tempo de duração da doença nesses indivíduos.
Os sintomas do TDC são semelhantes em uma ampla gama de características clínicas em ambos os gêneros9, revelando que, as manifestações e especificidades do TDC, em cada um dos gêneros, não parece afetar os principais critérios diagnósticos do TDC. Embora qualquer região do corpo possa ser alvo de preocupação e angústia excessivas em pacientes com TDC, geralmente, as áreas de insatisfação corporal são diferentes entre os gêneros17,29. A insatisfação corporal, bem como os sintomas do TDC, costumam expressar-se mais no gênero feminino27, sugerindo maior investimento e a possibilidade de influência de fatores socioculturais na preocupação com a aparência física. Por outro lado, pode indicar que os fatores socioculturais podem ter um efeito marcante sobre os indivíduos predispostos a esta condição. Além de diferenças de insatisfação com diferentes áreas do corpo, Vindigni et al.6 relataram diferenças entre gêneros em relação às comorbidades associadas em pacientes com TDC.
A procura por procedimentos em Cirurgia Plástica
Indivíduos com TDC frequentemente procuram a Cirurgia Plástica para corrigir defeitos percebidos e reduzir a insatisfação extrema com a aparência física22. A falta de consciência do estado mórbido pode levá-los a um estado delirante9. Isto pode explicar a insatisfação de muitos desses pacientes com o resultado de procedimentos cirúrgicos e seus frequentes pedidos por cirurgias adicionais. Esses pacientes também são conhecidos como pacientes insaciáveis, pacientes psicologicamente alterados, ou viciados por intervenções cirúrgicas múltiplas e pacientes de "rinoplastia com síndrome psiquiátrica"11,30.
No entanto, a Cirurgia Plástica pode ser um dos tratamentos recomendados para alguns desses pacientes, especialmente para aqueles com sintomas de TDC leves a moderados 7,18,31,32. Essa nova perspectiva revela falhas em estudos psiquiátricos, baseados em dados retrospectivos, com viés na seleção dos pacientes, que podem interferir no diagnóstico e tratamento da doença31,33.
Em um estudo com 29 pacientes, que procuraram a rinoplastia, Veale et al.18 relataram que, 20,7% preenchiam os critérios para TDC, e que, os pacientes com sintomas subclínicos ou muito suaves para TDC podem mostrar satisfação com o resultado cirúrgico. Tignol et al.34 comparou pacientes de Cirurgia Plástica com (n = 7) e sem TDC (n = 8) e constatou que, embora a satisfação com o resultado fosse alta em ambos os grupos, 6 pacientes no grupo TDC ainda preenchiam os critérios para essa condição 5 anos após a cirurgia e apresentavam maiores níveis de comprometimento e comorbidades associadas, do que aqueles no grupo sem TDC. Esses estudos indicam que, mais estudos prospectivos, sobre a identificação de TDC e desenvolvimento de estratégias de tratamento, são necessários.
Dificuldade da aplicação dos critérios diagnósticos do TDC em Cirurgia Plástica
Em Cirurgia Plástica, estudos de prevalência do TDC são menos frequentes. Esse fato pode relacionar-se à dificuldade de diagnóstico,3,22 pois os critérios diagnósticos (Quadro 1)9,35 que caracterizam o quadro clínico desse transtorno mental, confundem-se com a essência da motivação dos pacientes para realizar a Cirurgia Plástica devido à insatisfação com a aparência física.
O critério A do DMS-5 descreve a maioria dos indivíduos que procuram a Cirurgia Plástica; ele aborda a preocupação excessiva dos pacientes com um defeito percebido ou falha na aparência física9. Os critérios B e C referem o sofrimento subjetivo e comportamentos de esquiva associados à insatisfação com a imagem corporal, particularmente com uma região específica do corpo36. O grau de angústia e sofrimento pode variar e comprometer de maneira diferente a qualidade de vida de cada indivíduo. Portanto, o critério C do DMS-5 pode ser considerado o mais importante para ser avaliado em pacientes de Cirurgia Plástica3. Graus de comprometimento comportamental e angústia emocional parecem ser indicadores mais precisos de TDC em pacientes de Cirurgia Plástica, independentemente da gravidade da aparência física3. O uso do critério C para identificar pacientes com TDC tem um efeito significativo na prevalência deste transtorno, já que a insatisfação e preocupação com a aparência são comuns e assumem condição normativa na população de uma forma geral9.
O critério D do DMS-5 inclui preocupações em relação ao peso e à forma corporal, ou sentimentos de inadequação em relação à identidade de gênero em pacientes que não preenchem critérios diagnósticos para, e.g., anorexia nervosa ou disforia de gênero9, mostrando que entre os sintomas há similaridades e fronteiras muito pouco definidas. A expressão da insatisfação corporal na contemporaneidade pode estar mais frequentemente associada a preocupações com o peso e forma corporal do que às preocupações clássicas que caracterizam as queixas do TDC, em que, a insatisfação não costuma ser tipicamente expressa em termos de peso e forma corporal37.
Aspectos do TDC na prática clínica do cirurgião plástico
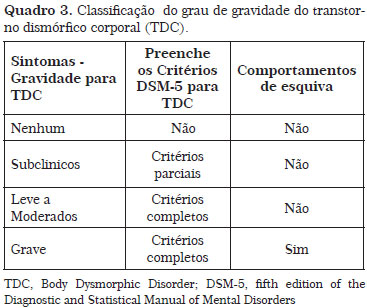
Indivíduos com TDC podem revelar um discurso e comportamento adequados em frente ao médico, numa anamnese breve e vaga. Entrevistas são importantes porque determinam se os defeitos percebidos na aparência são inexistentes (não observáveis aos outros), ou são apenas pequenas falhas sobrevalorizadas; se as preocupações com o peso são um sintoma do TDC ou um transtorno alimentar e se, o grau de sofrimento resultante da preocupação com a aparência, é clinicamente significante. Além disso, a identificação de características específicas, como risco de suicídio, grau de insight e a presença de alexitimia (dificuldade de certos indivíduos com preocupações dismórficas em identificar e descrever sentimentos), pode ser uma forma de melhor conceitualizar o TDC e otimizar estratégias de atendimento e tratamento. Os sinais e sintomas que indicam a presença de risco de TDC e que podem ajudar cirurgiões no processo de tomada de decisão na seleção de pacientes para a cirurgia estética estão listadas na Quadro 2.
É recomendado o vínculo terapêutico entre médico e paciente. Os pacientes devem ser convidados a falar sobre as razões que os levaram a buscar um procedimento em cirurgia plástica. Os pacientes deveriam ser encorajados a usar suas próprias palavras para falar e descrever o defeito percebido. Pacientes que podem articular seus problemas de forma realista e descrever suas motivações e expectativas, não são susceptíveis de sofrer de TDC. Por isso, a avaliação de níveis de motivação e expectativa e da capacidade para julgar a qualidade do resultado do tratamento, pode contribuir para a seleção de pacientes e para predizer a sua satisfação com procedimentos de cirurgia plástica. Cancelamentos e reagendamentos, exigência de consultas, ou ligações telefônicas fora do horário de atendimento, ou recusa em falar, são comportamentos frequentes em pacientes com TDC. Além disso, é importante saber que, pacientes psiquiátricos, geralmente, provocam fortes respostas emocionais em seus médicos.
Embora tratamentos estejam disponíveis especificamente para TDC ou para sintomas de comorbidade, há uma série de obstáculos para a sua aplicação efetiva. Muitas pessoas com TDC têm depressão, o que as torna desmotivadas para trabalhar para a recuperação38. Outros pacientes não entendem que o grau de insatisfação com o corpo está relacionado a uma imagem corporal distorcida6 e buscam procedimentos estéticos como uma alternativa para o tratamento psicológico7. Muitos vivem sozinhos e têm ansiedade social extrema, ou são demasiadamente ansiosos ou envergonhados para procurar tratamento e conversar com um terapeuta38. Além do mais, sintomas subclínicos (ou seja, os sintomas que não atendem a todos os critérios para TDC ou condições em que os sintomas do TDC estão presentes, mas não causam prejuízo significativo ao funcionamento global) tornam a identificação e o diagnóstico da doença difícil. Os médicos precisam saber como identificar os sintomas de TDC e distingui-los dos sintomas semelhantes de outras doenças, o que mostra a importância do uso de instrumentos específicos para avaliação no processo de seleção, como o Body Dysmorphic Disorder (BDDE)39 e a Yale-Brown Obsessive Compulsive Scale modificada para Transtorno Dismórfico Corporal (BDD-YBOCS)40. Além disso, o TDC não é muitas vezes identificado por profissionais da área da saúde e, portanto, encontrar um tratamento eficaz pode ser um desafio9,38.
Desta forma, se por um lado o grau de sofrimento desses pacientes é uma motivação para a procura de um tratamento estético cirúrgico, ou de saúde mental, por outro lado é também o que pode afetar tanto o grau de percepção, quanto de adesão a esses tratamentos. Embora estes pacientes sejam difíceis de tratar, o TDC é uma condição tratável17. Portanto, um diagnóstico mais amplo permite a investigação de transtornos heterogêneos e a determinação mais precisa das diferenças clínicas entre pacientes, facilitando a identificação de fatores de risco e o desenvolvimento de tratamentos mais eficazes, que podem incluir o tratamento cirúrgico7.
Cirurgia Plástica em pacientes com TDC
Segundo a nossa experiência clínica, a presença de TDC não é um critério de exclusão para a cirurgia plástica7, e alguns pacientes com TDC podem se beneficiar com procedimentos estéticos cirúrgicos 31,32. Instrumentos de diagnóstico e a classificação do grau de gravidade do TDC (Quadro 3) podem fornecer informações para ajudar os cirurgiões a decidir se devem ou não operar.
Pacientes com sintomas subclínicos do TDC que não preenchem todos os critérios do DSM-5 para TDC, ou que, apesar dos sintomas, não apresentam prejuízo significativo no funcionamento global, podem ser submetidos a tratamentos estéticos e cirúrgicos. No entanto, pacientes que preenchem todos os critérios do DSM-5 para TDC e apresentam comportamentos de esquiva, incluindo evitação de situações públicas e sociais, o contato físico, e atividades físicas devido à preocupação com a aparência, não devem ser submetidos a tratamentos cirúrgicos. Em vez disso, devem ser encaminhados para tratamento psicológico e/ou farmacológico. Após um período de tratamento, alguns pacientes podem ser reavaliados e encaminhados para o tratamento cirúrgico, sob a supervisão de profissionais de saúde mental, caso se constate melhora na sua condição 31. A avaliação dos pacientes com TDC requer que o cirurgião plástico esteja bem informado sobre a psicopatologia do TDC e que seja capaz de identificar sinais e sintomas de TDC. O uso da classificação do grau de gravidade do TDC, na seleção de candidatos de Cirurgia Plástica, pode reduzir o número de pacientes com sintomas de TDC no pós-operatório. A idade de início dos sintomas do TDC e o tempo (horas/dia) gasto com a aparência física, podem ser incluídos na avaliação TDC. O início precoce dos sintomas está associado à gravidade da psicopatologia e a quantidade de tempo gasto com a aparência relaciona-se ao nível de preocupação com a imagem corporal e insatisfação corporal9,18. Sintomas graves do TDC podem estar associados a crenças delirantes negativas sobre a aparência e comportamentos de esquiva (camuflagem e isolamento social)36.
Tratamento para TDC
O tratamento para o TDC, provavelmente, incluirá uma combinação de terapias. Segundo as orientações práticas de tratamento do United Kingdom's National Institute for Health and Clinical Excellence (NICE) e um estudo recente, a terapia cognitivo-comportamental (TCC) e a farmacoterapia baseada em inibidores seletivos da recaptação da serotonina (ISRS) são recomendados como tratamentos de primeira linha para o TDC41,42.
PSICOPATOLOGIA DO TDC
Avaliação da imagem corporal
A característica fundamental do TDC é a resposta emocional negativa à percepção visual de partes do corpo, as quais o indivíduo acredita estarem deformadas. O impacto negativo no funcionamento psicossocial, associado à redução da qualidade de vida e à alta taxa de suicídio fazem parte do quadro em populações clínicas7,15.
Um grau de investimento e importância excessivos com a imagem corporal são características em pacientes com TDC. Todavia, para que sejam satisfeitos os critérios diagnósticos para TDC, um indivíduo deve apresentar não apenas um grande investimento com a aparência, mas também uma avaliação negativa da imagem corporal associada a extremo sofrimento. As respostas emocionais mais frequentes em relação à própria aparência física são vergonha, aversão, nojo, ódio e ansiedade. Assim, indivíduos com TDC são predominantemente perturbados pela inabilidade de alcançar seu próprio padrão estético. O fator determinante nestes indivíduos e, potencialmente, a fonte do transtorno da aparência parece ter relação com a discrepância entre a própria percepção da atratividade e a busca da percepção da aparência ideal. Na realidade, indivíduos com TDC estão mais preocupados com o que não são e poderiam ser, em termos de sua aparência, revelando que, o ideal estético não está alinhado com as expectativas em relação ao conceito de beleza. Deste modo, o ideal de beleza e a feiura percebida, levam à comparação com os outros e à busca de reasseguramento do defeito percebido.
Indivíduos com TDC podem sentir-se atraentes, entretanto não o suficiente. Por isso, esses pacientes apesar de perceber melhora após uma intervenção cirúrgica, não ficam suficientemente satisfeitos. A crença de que "sempre poderão melhorar" pode provocar nestes indivíduos um comportamento aditivo, numa busca incansável por procedimentos estéticos e cirúrgicos. Além disso, a satisfação com o resultado pode parecer efêmera, quando alguns destes pacientes elegem outra região do corpo ou um outro comportamento compulsivo, como o uso de álcool, ou cannabis, como foco de atenção e preocupação excessivas34.
Este fato mostra, essencialmente, que a principal característica desses pacientes é a insatisfação corporal e que pode não ter qualquer relação com o resultado da cirurgia7. Esses pacientes revelam uma necessidade de perfeição e suas construções de pensamento e comportamento são baseadas no perfeccionismo. Isso explica o foco, bem como o sofrimento excessivo, com imperfeições percebidas na aparência. Além do mais, estes indivíduos frequentemente mostram uma necessidade de pertencerem a um padrão9. Alguns não estão preocupados com o defeito em si, mas com uma ou mais características que não são perfeitas, corretas e simétricas, ou harmoniosas em relação ao corpo e personalidade43,44. Em casos mais graves do TDC, os pacientes apresentam uma queixa vaga, como uma sensação de feiura18. Uma vez que características perfeccionistas estão presentes em uma série de outros transtornos mentais como depressão, anorexia, transtorno obsessivo-compulsivo (TOC) e ansiedade social, estabelece-se a ideia de que o perfeccionismo está associado à psicopatologia45.
Sintomas clínicos do TDC versus déficits neurocognitivos
O padrão de deficits neurocognitivos (pensamentos com caracteristicas obsessivas e tipos de comportamentos compulsivos) pode revelar os sintomas do TDC e definir o perfil clínico de determinada população. Déficits cognitivos que incluem déficits na função executiva, de memória e social, afetam o processamento da informação visual e seletiva. Indivíduos com TDC apresentam vieses na atenção, interpretação de situações e no reconhecimento das emoções faciais, e apresentam grau de vulnerabilidade psicológica e baixa autoestima19. Esses indivíduos revelam viés emocional e a memória de uma imagem pode ser distorcida. Não obstante, não se trata de uma percepção distorcida28. Pacientes com TDC apresentam maior acurácia na apreciação e harmonia estética e sensibilidade perceptual, emocional e de avaliação, ligada às alterações da aparência. Esses indivíduos se focam em características específicas que consideram feias, ignorando características mais atraentes. Isto pode explicar porque alguns pacientes ignoram o defeito observável aos outros e apontam um outro defeito que percebem, assinalando características específicas da percepção no TDC28.
Indivíduos com TDC perdem o contexto do todo, em função do detalhe15. Esta dinâmica neurofuncional parece afetar o pensamento e a percepção de uma forma geral, que em individuos com TDC revela-se de maneira fragmentada e interfere no grau de percepção. Desta forma, a atenção focada e a autoavaliação negativa, sempre associadas à aparência física, bem como a interpretação distorcida das expressões faciais e emocionais, potencializam as ideias de auto-referência36, como por exemplo, "Os outros falam sobre mim e me evitam por causa da minha aparência". Esta dinâmica pode resultar em sentimentos e manifestações de agressividade.
O grau de preocupação pode ser avaliado no tempo gasto pelos pacientes com a aparência; isto afeta a percepção do defeito físico, o qual é sobrevalorizado em pacientes com TDC. O nível de preocupação é considerado excessivo quando o tempo consumido com a aparência é superior a três horas diárias9,44. Desta forma, as estratégias inadequadas de lidar com pensamentos e emoções são expressões do investimento e avaliação da aparência, ou da sua hipervalorização.
Os pacientes respondem à extrema preocupação e angústia em relação à aparência física com comportamentos de checagem, incluindo comparação com os outros, excessive grooming, reasseguramento de preocupações em relação ao defeito percebido, inspeção de áreas corporais e uso do espelho. Comportamentos de esquiva também são observados na utilização do espelho, nas estratégias de camuflagem, ou mudanças de postura, para esconder ou desviar a atenção do defeito percebido, em situações públicas e sociais, no contato físico, ou em atividades ao ar livre. Todos estes comportamentos afetam de forma dramática a qualidade de vida desses pacientes e caracterizam mecanismos de defesa que, de forma disfuncional e fóbica, procuram prover e garantir segurança aos pacientes. Por outro lado, estes comportamentos podem sugerir uma forma de adaptação ao meio, em pacientes menos comprometidos por seus sintomas44. Os comportamentos de checagem são excessivos na quantidade e ocorrem num contexto ritual do corpo. Este tipo de comportamento descreve uma tentativa do indivíduo em acessar aspectos da sua aparência e pode revelar diferenças entre gêneros29.
As estratégias de camuflagem variam de acordo com a região do corpo com a qual o indivíduo está insatisfeito. Assim, pode involver a cor e o tipo de roupa, bem como acessórios (bolsas) para esconder a região abdominal, ou maquiagem, bronzeamento, mudanças de roupa ao longo do dia, ausência de óculos de grau, uso de óculos escuros, máscara cirúrgica ou piercing (para ofuscar o tamanho e forma do nariz), penteados para disfarçar o defeito percebido e, o uso de boné, ou touca em mulheres. A cabeça sempre baixa, o uso da mão, a extrema preocupação como o melhor ângulo de perfil, bem como a inibição, ou até mesmo evitação do sorriso são alterações de postura, para disfarçar o defeito percebido, em pacientes que desejam alterar a face. Geralmente, não aceitam tirar fotos, revelando nesse comportamento a rejeição da própria imagem. As estratégias de camuflagem são indicadores importantes do nível de preocupação em pacientes com TDC.
Multi-impulsividade
Em pacientes com TDC, caracteríticas impulsivas podem levar ao aumento dos níveis de comportamentos de risco à saúde, incluindo comportamentos heteroagressivos, ou autoagressivos associados ao uso e abuso de substâncias, transtornos alimentares, desejo obsessivo de se submeter a procedimentos estéticos e cirúrgicos, endividamento com produtos para a aparência, internações repetidas, ideação e tentativas de suicídio. Os pacientes com sintomas graves para TDC são uma população de alto risco, a qual é suscetível a comportamentos auto-destrutivos, como skin picking e tricotilomania, e apresentam altas taxas de ideação suicida (80%) e de tentativas de suicídio (24%)22,47. Estes comportamentos revelam a extrema angústia associada ao TDC e suportam a hipótese de que, o nível de sofrimento subjetivo, pode ser um fator de risco e uma medida do grau de gravidade do TDC nesses indivíduos.
Alguns comportamentos impulsivos presentes em pacientes com TDC, como a compra compulsiva de roupas, ou de produtos de beleza, exercícios físicos excessivos, a procura de vários procedimentos estéticos, bem como o uso de cannabis e álcool, têm como propósito desviar a atenção e a preocupação da própria aparência. O grau de evitação dos comportamentos pode revelar o nível de preocupação e caracterizar uma estratégia disfuncional de adaptação. Além disso, comportamentos como skin picking e tricotilomania estão associados a tentativas de melhorar a própria aparência18. Os comportamentos de skin picking podem ser motivados por sensações táteis de queimadura, dor e inchaço relacionados ao sofrimento com a aparência28. A busca por procedimentos em dermatologia pode relacionar-se com comportamentos de skin picking28.
Em comportamentos extremos, como os chamados DIY (Do it yourself), o paciente tenta alterar de forma dramática a própria aparência na tentativa de corrigir o defeito percebido18,46. Como o skin picking, DIY pode ser observado em alguns casos graves do TDC e pode incluir o uso de superbonder (cianoacrilato), esparadrapo e pregadores de roupa para "afinar" o nariz, tentativas de realizar a própria cirurgia e exposição excessiva do corpo a tipos de bronzeamento natural e artificial. Estes comportamentos podem, igualmente, ser considerados autoagressivos, pelo grau de sofrimento físico infligido ao corpo. Tipos de comportamentos semelhantes, que caracterizam automutilações deliberadas, foram descritos por Chan et al.48. Embora, geralmente, a intenção dos pacientes seja idêntica, o tipo de intervenção no corpo pode variar revelando graus de gravidade da doença. O fato é que, no final, estes pacientes precisam passar por tratamentos dermatológicos, ou por correções cirúrgicas, tornando-se para alguns, o principal propósito da conduta autolesiva.
Comorbidades
Indivíduos que procuram a Cirurgia Plástica frequentemente apresentam transtornos psiquiátricos como o TDC, transtorno de personalidade narcisista e transtorno de personalidade histriônica5,17.
Morselli49 observou que 75% dos pacientes submetidos à cirurgia estética tinham um diagnóstico psiquiátrico para TDC (DSM-IV) no pré-operatório. Os transtornos mais comuns foram transtorno de ansiedade generalizada (45,7%), TOC (34,9%), fobia social (33,7%), TDC (29%), transtorno alimentar não especificado (25,3%), depressão maior (22,9%), transtorno do estresse pós-traumático (13,2%) e transtorno por uso de substâncias (8,4%). Os transtornos de personalidade do Cluster B incluiram o transtorno de personalidade borderline (10,8%), transtorno de personalidade anti-social (6%), transtorno de personalidade narcisista (8,4%) e transtorno de personalidade histriônica (3,6%). Os transtornos de personalidade do Cluster C incluiram o transtorno de personalidade obsessivo-compulsiva (13,2%), transtorno de personalidade esquiva (4,8%) e transtorno de personalidade dependente (3,6%)49.
A análise das comorbidades associadas pode revelar a natureza da relação entre os vários transtornos mentais, enquanto fator de risco e desenvolvimento do TDC.
Transtornos do humor e de ansiedade geralmente coexistem com o TDC6,22,50. Assim, a depressão maior (82%), ansiedade social (37-40%), TOC (30%) e abuso de álcool e outras drogas (36%) são referidos como sendo os mais prevalentes durante a vida do paciente com TDC13,44. Transtornos delirantes do tipo somático, anorexia nervosa e transtorno da identidade de gênero também foram relatados por Malick et al.17. Vindigni et al.6 observaram que as comorbidades mais prevalentes do Eixo I em pacientes com TDC são distimia (60%), ansiedade social (60%) e transtorno do estresse pós-traumático (4%) para os homens, e episódio depressivo maior (24%), ansiedade social (20%), e transtorno de ansiedade generalizada (20%) para as mulheres. Além disso, Fenwick e Sullivan51 consideraram elevada a comorbidade entre TDC e transtornos alimentares. Ruffolo et al.52 relataram mudanças no diagnóstico primário entre TDC e transtornos alimentares, e notaram que os sintomas clínicos e áreas de insatisfação corporal revelavam, às vezes, sobreposição (tamanho do estômago, quadris, coxas). Mais recentemente, estudos têm indicado a associação e sobreposição de sintomas de TDC com anorexia nervosa (AN), bulimia nervosa (BN) e transtorno alimentar não especificado (TANE).37,38 Ende et al.44 chamaram a atenção para alguns transtornos cujos sintomas se sobrepõem. Por exemplo, tricotilomania pode ser um sintoma de TDC ou TOC, dependendo do contexto específico. No TDC, arrancar o cabelo não reduz o stress e os pacientes precisam encontrar outros meios para aliviar a sua ansiedade44. Ainda mais, enquanto sintoma secundário, o TDC parece aumentar a gravidade do transtorno mental associado. Pacientes com TDC apresentam índices mais elevados de depressão, ansiedade e tentativas de suicidio do que aqueles que não têm o diagnóstico para TDC50,52.
Transtornos de personalidade
A prevalência de transtornos de personalidade entre pacientes com TDC é relativamente alta22. Cerca de 50% dos indivíduos com TDC possuem transtorno de personalidade concomitante17,38. O TDC é comum em pacientes com transtorno de personalidade borderline, o qual é caracterizado por impulsividade e comportamento agressivo6,23,28.
A presença de transtornos de personalidade, geralmente, reflete a gravidade dos sintomas do TDC, podendo estar associada ao desenvolvimento de seus sintomas23. Transtornos de personalidade também afetam o grau de expectativas e o comportamento dos pacientes que procuram procedimentos em cirurgia plástica, tanto em termos do vínculo terapêutico estabelecido com a equipe médica, como da percepção do resultado de satisfação.
Transtornos de personalidade narcisista, dependente e borderline são os mais comuns em indivíduos que procuram por procedimentos de cirurgia plástica. O transtorno de personalidade narcisista (caracterizdo por padrão de grandiosidade, necessidade de admiração e falta de empatia) foi observado em 25% dos indivíduos que procuraram cirurgias estéticas e o de personalidade dependente (padrão de comportamento invasivo e de necessidade de atenção) em 12%53. Pacientes com o transtorno de personalidade narcisista tendem a acreditar que a atratividade está associada à juventude e tentam recriar essa imagem. Todavia, apesar da insatifação com os resultados do tratamento, insistem em novos tratamentos. O transtorno de personalidade histriônica tem um padrão de emocionalidade excessiva e comportamento de busca de atenção. Estes pacientes apresentam expectativas irrealistas e podem não ficar satisfeitos com os resultados do tratamento. O transtorno de personalidade histriônica foi observado em 9.7% dos indivíduos que procuraram cirurgias estéticas, seguido pela personalidade borderline (9%), TOC (4%), esquizóide (1.5%) e paranóide (0.75%) 53. Estes resultados são similares aos encontrados em um estudo recente49.
TDC pode ser prevenido?
Não há maneira conhecida para prevenir o TDC. No entanto, o diagnóstico precoce e tratamento após o início dos sintomas do TDC pode ser útil. Ensinar e encorajar atitudes saudáveis e realistas sobre a imagem corporal também pode ajudar a prevenir o desenvolvimento ou agravamento dos sintomas do TDC. Além disso, um ambiente de compreensão e apoio pode contribuir para reduzir a gravidade dos sintomas e ajudar uma pessoa com TDC a lidar melhor com o transtorno.
REFERÊNCIAS
1. Sarwer DB, Crerand CE. Body image and cosmetic medical treatments. Body Image. 2004;1(1):99-111.
2. De Brito MJ, Nahas FX, Barbosa MV, Dini GM, Kimura AK, Farah AB, et al. Abdominoplasty and its effect on body image, self-esteem, and mental health. Ann Plast Surg. 2010;65(1):5-10.
3. Sarwer DB, Crerand CE. Body dysmorphic disorder and appearance enhancing medical treatments. Body Image. 2008;5(1):50-8.
4. da Silva DB, Nahas FX, Bussolaro RA, de Brito MJ, Ferreira LM. The Increasing Growth of Plastic Surgery Lawsuits in Brazil. Aesthetic Plast Surg. 2010;34(4):541-2.
5. Shridharani SM, Magarakis M, Manson PN, Rodriguez ED. Psychology of plastic and reconstructive surgery: a systematic clinical review. Plast Reconstr Surg. 2010;126(6):2243-51.
6. Vindigni V, Pavan C, Semenzin M, Granà S, Gambaro F, Marini M, et al. The importance of recognizing body dysmorphic disorder in cosmetic surgery patients: do our patients need a preoperative psychiatric evaluation? Eur J Plast Surg. 2002;25(6):305-8.
7. de Brito MJ, Nahas FX, Ferreira LM. Should plastic surgeons operate on patients diagnosed with body dysmorphic disorder? Plast Reconstr Surg. 2012;129(2):406e-7e.
8. Morselli E, Jerome L. Dysmorphophobia and taphephobia: two hitherto undescribed forms of insanity with fixed ideas. Hist Psych. 2001;12(45):107-14.
9. Phillips KA, Wilhelm S, Koran LM, Didie ER, Fallon BA, Feusner J, et al. Body dysmorphic disorder: some key issues for DSM-V. Depress Anxiety. 2010;27(6):573-91.
10. Fontenelle LF, Telles LL, Nazar BP, de Menezes GB, do Nascimento AL, Mendlowicz MV, et al. A sociodemographic, phenomenological, and long-term follow-up study of patients with body dysmorphic disorder in Brazil. Int J Psychiatry Med. 2006;36(2):243-59.
11. Knorr NJ, Edgerton MT, Hoopes JE. The "insatiable" cosmetic surgery patient. Plast Reconstr Surg. 1967;40(3):285-9.
12. Hay GG. Dysmorphophobia. Br J Psychiatry. 1970;116(533):399-406.
13. Pavan C, Simonato P, Marini M, Mazzoleni F, Pavan L, Vindigni V. Psychopathologic aspects of body dysmorphic disorder: a literature review. Aesthetic Plast Surg. 2008;32(2):473-84.
14. Cansever A, Uzun O, Dönmez E, Ozşahin A. The prevalence and clinical features of body dysmorphic disorder in college students: a study in a Turkish sample. Compr Psychiatry. 2003;44(1):60-4.
15. Feusner JD, Yaryura-Tobias J, Saxena S. The pathophysiology of body dysmorphic disorder. Body Image. 2008;5(1):3-12
16. Aouizerate B, Pujol H, Grabot D, Faytout M, Suire K, Braud C, et al. Body dysmorphic disorder in a sample of cosmetic surgery applicants. Eur Psychiatry. 2003;18(7):365-8.
17. Malick F, Howard J, Koo J. Understanding the psychology of the cosmetic patients. Dermatol Ther. 2008;21(1):47-53.
18. Veale D, De Haro L, Lambrou C. Cosmetic rhinoplasty in body dysmorphic disorder. Br J Plast Surg. 2003;56(6):546-51.
19. Buhlmann U, Glaesmer H, Mewes R, Fama JM, Wilhelm S, Brähler E, et al. Updates on the prevalence of body dysmorphic disorder: a population-based survey. Psychiatry Res. 2010;178(1):171-5.
20. Grant JE, Kim SW, Crow SJ. Prevalence and clinical features of body dysmorphic disorder in adolescent and adult psychiatric inpatients. J Clin Psychiatry. 2001;62(7):517-22.
21. Pollice R, Giuliani M, Bianchini V, Zoccali G, Tomassini A, Casacchia M, et al. Body image disorders and other psychiatric symptoms in aesthetic plastic surgery. Ann Ital Chir. 2009;80(1):49-54.
22. Crerand CE, Franklin ME, Sarwer DB. Body dysmorphic disorder and cosmetic surgery. Plast Reconstr Surg. 2006;118(7):167e-80e.
23. Bellino S, Zizza M, Paradiso E, Rivarossa A, Fulcheri M, Bogetto F. Dysmorphic concern symptoms and personality disorders: a clinical investigation in patients seeking cosmetic surgery. Psychiatry Res. 2006;144(1):73-8.
24. Alavi M, Kalafi Y, Dehbozorgi GR, Javadpour A. Body dysmorphic disorder and other psychiatric morbidity in aesthetic rhinoplasty candidates. J Plast Reconstr Aesthet Surg. 2011;64(6):738-41.
25. PicavetVA, Gabriëls L, Grietens J, Jorissen M, Prokopakis EP, Hellings PW. Preoperative symptoms of body dysmorphic disorder determine postoperative satisfaction and quality of life in esthetic rhinoplasty. Plast Reconstr Surg. 2014;133(1):60e-2e.
26. Bjornsson AS, Didie ER, Phillips KA. Body Dysmorphic Disorde. Dialogues Clin Neurosci. 2012;12:221-32.
27. Phillips KA, Menard W, Fay C. Gender similarities and differences in 200 individuals with body dysmorphic disorder. Compr Psychiatry. 2006;47(2):77-87.
28. Veale D, Neziroglu F. Body dysmorphic disorder. A treatment manual. West Suissx: Wiley-Blackwell; 2010.
29. Alfano L, Hildebrandt T, Bannon K, Walker C, Walton KE. The impact of gender on the assessment of body checking behavior. Body Image. 2011;8(1):20-5.
30. Goin MK, Goin JM. Psychological effects of aesthetic facial surgery. Adv Psychosom Med. 1986;15:84-108.
31. de Brito MJ, Nahas FX, Ferreira LM. Replay: Should plastic surgeons operate on patients diagnosed with body dysmorphic disorder (BDD)? Plast Reconstr Surg. 2012;130(4):622e.
32. Felix GA, de Brito MJ, Nahas FX, Tavares H, Cordás TA, Dini GM, et al. Patients with mild to moderate body dysmorphic disorder may benefit from rhinoplasty. J Plast Reconstr Aesth Surg. 2014;67(5):646-54.
33. Altamura C, Paluello MM, Mundo E, Medda S, Mannu P. Clinical and subclinical body dysmorphic disorder. Eur Arch Psychiatry Clin Neurosci. 2001;251(3):105-8.
34. Tignol J, Biraben-Gotzamanis L, Martin-Guehl C, Grabot D, Aouizerate B. Body dysmorphic disorder and cosmetic surgery: evolution of 24 subjects with a minimal defect in appearance 5 years after their request for cosmetic surgery. Eur Psychiatry. 2007;22(8):520-4.
35. American Psychiatric Association. Obsessive-Compulsive and Related Disorders. In: Diagnostic and Statistical Manual of Mental Disorders, Fifth Edition. Arlington, VA: American Psychiatric Association; 2013. p. 235-64.
36. Gabbay V, Asnis GM, Bello JA, Alonso CM, Serras SJ, O'Dowd MA. New onset of body dysmorphic disorder following frontotemporal lesion. Neurology. 2003;61(1):123-5.
37. Dingemans AE, van Rood YR, de Groot I, van Furth EF. Body Dysmorphic Disorder in Patients with an Eating Disorder: Prevalence and Characteristics. Int J Eat Disord 2012;45(4):562-9.
38. Ross J, Gowers S. Body Dysmorphic Disorder. Adv Psychiatr Treat.2011;17:142-9.
39. Jorge RT, Sabino Neto M, Natour J, Veiga DF, Jones A, Ferreira LM. Brazilian version of the body dysmorphic disorder examination. Sao Paulo Med J. 2008;126(2):87-95.
40. Phillips KA, Hollander E, Rasmussen SA, Aronowitz BR, DeCaria C, Goodman WK. A severity rating scale for body dysmorphic disorder: development, reliability, and validity of a modified version of the Yale-Brown Obsessive Compulsive Scale. Psychopharmacol Bull. 1997;33(1):17-22.
41. National Collaborating Centre for Mental Health. Obsessive-compulsive disorder: Core interventions in the treatment of obsessive-compulsive disorder and body dysmorphic disorder. National Clinical Practice Guideline Number 31. National Institute for Health and Clinical Excellence, National Health Service, 2006. Available from: http://www.nice.org.uk/nicemedia/live/10976/29948/29948.pdf. Accessed November 21, 2012.
42. Phillips KA, Rogers J. Cognitive-behavioral therapy for youth with body dysmorphic disorder: current status and future directions. Child Adolesc Psychiatric Clin N Am. 2011;20(2):287-304.
43. Reese HE, McNally RJ, Wilhelm S. Facial asymmetry detection in patients with body dysmorphic disorder. Behav Res Ther. 2010;48(9):936-40.
44. Ende KH, Lewis DL, Kabaker SS. Body dysmorphic disorder. Facial Plast Surg Clin North Am. 2008;16(2):217-23.
45. Buhlmann U, Etcoff NL, Wilhelm S. Facial attractiveness ratings and perfectionism in body dysmorphic disorder and obsessive-compulsive disorder. J Anxiety Disord. 2008;22(3):540-7.
46. Jakubietz M, Jakubietz RJ, Kloss DF, Gruenert JJ. Body dysmorphic disorder: diagnosis and approach. Plast Reconstr Surg. 2007;119(6):1924-30.
47. Reese HE, McNally RJ, Wilhelm S. Reality monitoring in patients with body dysmorphic disorder. Behav Ther. 2011;42(3):387-98.
48. Chan JK, Jones SM, Heywood AJ. Body dysmorphia, self-mutilation and the reconstructive surgeon. J Plast Reconstr Aesthet Surg. 2011;64(1):4-8.
49. Morselli PG. Maxwell Maltz, psychocybernetic plastic surgeon, and personal reflections on dysmorphopathology. Aesth Plast Surg. 2008;32(3):485-95.
50. Fang A, Hofmann SG. Relationship between social anxiety disorder and body dysmorphic disorder. Clin Psychol Rev. 2010;30(8):1040-8.
51. Fenwick AS, Sullivan KA. Potential link between body dysmorphic disorder symptoms and alexithymia in an eating-disordered treatment-seeking sample. Psychiatry Res. 2011;189(2):299-304.
52. Ruffolo JS, Phillips KA, Menard W, Fay C, Weisberg RB. Comorbidity of body dysmorphic disorder and eating disorders: severity of psychopathology and body image disturbance. Int J Eat Disord. 2006;39(1):11-9.
53. Napoleon A. The presentation of personalities in plastic surgery. Ann Plast Surg. 1993;31(3):193-208.
1. PhD - Joint Professor, Division of Plastic Surgery, Universidade Federal de São Paulo - UNIFESP
2. MD, PhD, MBA - Associate Professor, Division of Plastic Surgery, Department of Surgery, UNIFESP
3. MD, PhD - Joint Professor, Department of Psychiatry, University of São Paulo School of Medicine - FMUSP
4. Undergraduate Student - Undergraduate Student, Paulista School of Medicine, UNIFESP
5. MD, PhD - Full Professor and Coordinator of the Postgraduate Program in Plastic Surgery, Division of Plastic Surgery, Department of Surgery, UNIFESP
6. MD, PhD, MBA - Head and Full Professor, Division of Plastic Surgery, UNIFESP, Coordinator Med III CAPES
Instituição: Division of Plastic Surgery, Department of Surgery, Universidade Federal de São Paulo - UNIFESP
Autor correspondente:
Maria José Azevedo de Brito
Rua Napoleão de Barros 715 - 4º andar - Vila Clementino
São Paulo, SP, Brasil CEP: 04024-002
E-mail: mjbrito@infinitetrans.com
Artigo submetido: 2/4/2013.
Artigo aceito: 14/4/2013.



 Read in Portuguese
Read in Portuguese
 Read in English
Read in English
 PDF PT
PDF PT
 Print
Print
 Send this article by email
Send this article by email
 How to Cite
How to Cite
 Mendeley
Mendeley
 Pocket
Pocket
 Twitter
Twitter