
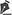
Review Article - Year 2010 - Volume 25 -
Nipple reconstruction: insertion of autologous homografts or synthetic materials
Reconstrução papilar: preenchimento com tecido autólogo ou heterólogo
ABSTRACT
Introduction: Many techniques have been used by plastic surgeons to achieve nipple reconstruction. Although numerous nipple reconstruction techniques are available, all have been plagued by eventual loss of long-term projection. Even using several cutaneous flaps, there are lose of nipple's projection influenced essentially by two factors, i.e., tissue contraction of the flap and retraction forces of surrounding (underlying) tissues. The use of supplemental material to increase the volume of the nipple may be autologous homografts (fat, dermis, auricular cartilage, costal (rib) cartilage) or synthetic materials (acellular derma matrix, gore-tex®, polytetrafluoroethylene, hyaluronic acid, calcium hydroxylapatite). Conclusion: We have concluded that combination of a cartilage graft or dermis graft and a cutaneous flap reestablishes the soft tissue and rigidity required for appropriate nipple reconstruction with minimal surgical morbidity and low coasts with long-term nipple projection.
Keywords: Nipples/surgery. Breast neoplasms. Mammaplasty.
RESUMO
Introdução: Os resultados quanto à manutenção da projeção e tamanho em longo prazo da papila quando da reconstrução do complexo aréolo-papilar são insatisfatórios em até 70% dos pacientes. Por meio de revisão de literatura, há consenso da necessidade de um preenchimento associado a retalhos cutâneos na formação e durabilidade de forma e projeção da neopapila, prejudicados pelas forças de contração dos tecidos locais e do retalho em si. Referidos preenchimentos podem ser autólogos (gordura, dermo-gorduroso, cartilagem costal, cartilagem auricular) ou heterólogos (politetrafluoroetileno, hidroxiapatita de cálcio, alloderm®, goretex®, ácido hialurônico). Conclusão: Concluímos que, atualmente, o preenchimento autólogo com cartilagem auricular ou dermo-gorduroso parecem ser aqueles de menor morbidade cirúrgica, menor custo financeiro e melhor resultado tardio.
Palavras-chave: Mamilos/cirurgia. Neoplasias da mama. Mamoplastia.
Apesar do advento de numerosas técnicas usadas para restaurar o complexo aréolo-papilar, a manutenção da projeção da papila mamária permanece como principal limitação de tais procedimentos.
Para Guerra et al.1, as forças de contratura cicatricial e forças centrífugas sobre a superfície do retalho cutâneo contribuem para o apagamento da projeção papilar a longo prazo.
A projeção papilar pode ser mantida pela incorporação de tecidos autólogos ou heterólogos. Com tal objetivo, o uso de cartilagem auricular foi descrito pela primeira vez por Brent e Bostwick2, em 1977.
Tanabe et al.3, em 1997, no Japão, modificaram o método de Brent e Bostwick, utilizando um segmento de cartilagem auricular fixada e sustentada no centro de um retalho dermo-gorduroso bilobulado. Observaram manutenção da projeção papilar em 94,6% dos casos avaliados, com um período de seguimento variando de um a três anos.
Collis e Garrido4, em 2000, no Reino Unido, utilizaram retalho do tipo C-V (C-V flap) na reconstrução papilar associada à cartilagem auricular, notando a manutenção da projeção da papila após dois anos e nenhuma complicação associada à utilização de enxerto cartilaginoso.
Losken et al.5 avaliaram, retrospectivamente, 11 pacientes submetidas à reconstrução papilar utilizando a técnica C-V flap, com ênfase na projeção, simetria e grau de satisfação das pacientes. Observaram que a perda de projeção papilar é inevitável com esta técnica.
Guerra et al.1 apresentaram técnica utilizando retalho cutâneo-gorduroso em flecha (arrow flap) e enxerto de cartilagem costal obtida durante o primeiro estágio de reconstrução mamária com retalhos microcirúrgicos, otimizando o resultado na reconstrução mamilar em mulheres asiáticas com características étnicas de papila mais larga, projetada e aréola pequena.
Cheng et al.6 estudaram 25 pacientes submetidas à reconstrução de papila utilizando retalho em chapéu modificado (top hat flap) mais cartilagem costal em reconstrução mamária com retalhos microcirúrgicos.
Bernard e Beran7 avaliaram treze pacientes submetidas à reconstrução mamária e divididas em dois grupos: reconstrução com utilização de implantes e reconstrução com retalhos musculares. Em todas as pacientes, o enxerto de gordura foi associado ao retalho C-V e, após um período de acompanhamento de 6 a 16 meses, obtiveram bons resultados.
Abenavoli e Corelli8 analisaram 10 casos utilizando retalho C-V mais enxerto de derme ou fáscia do músculo peitoral removido a partir da mama contralateral (segundo tempo cirúrgico), relatando eficácia do método apesar da ausência de dados estatísticos.
Nahabedian9 realizou a reconstrução papilar secundária, após maus resultados na projeção, em quatro pacientes e oito papilas. Utilizou retalho local do tipo C-V associado a implante heterólogo de matriz dérmica acelular (Alloderm®), com resultados satisfatórios.
Lebeau et al.10 modificaram a técnica de retalho trapezóide por meio da desepitelização de uma pequena área semicircular abaixo da neopapila. Avaliaram 14 pacientes por um período médio de 10 meses e observaram uma variação igual ou menor que 1 mm em relação ao mamilo contralateral em 80% dos casos.
Evans et al.11 utilizaram a hidroxiapatita de cálcio na reconstrução papilar em seis pacientes, com o volume injetado variando de 0,4 a 1ml, e três pacientes submetidos a uma segunda aplicação em um intervalo de trinta dias, com seguimento de 4 a 10 meses. Esses autores observaram bons resultados e ausência de complicações.
Farhadi et al.12, por meio de uma revisão bibliográfica, relataram que a manutenção da projeção papilar é influenciada por forças de retração do retalho cutâneo e das regiões adjacentes. O emprego de substâncias autólogas (cartilagem, tecido cicatricial e enxerto dérmico) ou heterólogas (poliuretano, implantes de silicone) no preenchimento dos retalhos pode ser utilizado para melhorar os resultados.
Schoeller et al.13 introduziram uma modificação no retalho em flecha com a criação de uma plataforma de sustentação organizada e firme por meio da desepitelização de uma pequena área semicircular abaixo da neopapila, obtendo bons resultados em 94% dos casos, com seguimento médio de 39 meses, apesar de não haver dados estatísticos.
Dini e Ferreira14 relataram método de reconstrução papilar em pacientes com fina espessura de tecido subcutâneo (pele expandida, necrose local, radiodermite, queimadura) em três tempos cirúrgicos: enxertia de pele, autonomização de retalho em pele enxertada e posterior confecção deste retalho. Concluíram haver necessidade de um preenchimento para manutenção da projeção inicial.
Bodin et al.15 apresentaram casuística de 135 reconstruções de placa aréolo-papilar entre 1983 e 2004, com índice de satisfação de 89% dos pacientes e identificaram que o enxerto de aréola contralateral constituiu o método de melhor resultado a longo prazo.
Eo et al.16 avaliaram 20 pacientes nos quais utilizaram o retalho C-V mais enxerto dermo-gorduroso obtidos de cicatrizes dos retalhos miocutâneos utilizados no primeiro tempo cirúrgico, relatando bons resultados, apesar da ausência de dados estatísticos.
Garramore e Lam17 analisaram 30 reconstruções utilizando retalho dérmico do tipo estrela modificada (star-flap) e enxerto de matriz dérmica acelular (Alloderm®). Após acompanhamento de 12 meses, observaram a manutenção da projeção mamilar em 56% e 47% dos grupos constituídos por retalho miocutâneo do reto do abdome (TRAM) e expansor tecidual, respectivamente.
Lennox e Beer18 apresentaram um relato de caso utilizando o ácido hialurônico para restaurar o contorno mamilar em aspecto tridimensional com mínimo desconforto para paciente e ausência de complicações.
Hammond et al.19, utilizando a técnica "skate flap" modificada associada à sutura em bolsa peri-areolar com goretex®, descreveram mamilos adequados quanto ao volume e resistentes às forças de contração cicatricial.
Mori e Hata20 introduziram modificações no retalho C-V, objetivando melhorar a projeção papilar, em 6 pacientes submetidas à reconstrução mamária com tecidos autólogos e em 10 pacientes com implantes de silicone e tecido subcutâneo escasso. O período de seguimento foi de 10 meses e observaram manutenção de projeção de 4 mm.
Wong et al.21 descreveram técnica de reconstrução papilar utilizando politetrafluoroetileno sem utilização de retalho local ou enxerto. Avaliaram 17 pacientes, sendo que 8 foram submetidas à radiação prévia. As pacientes foram avaliadas por um período de cinco anos e 88% ficaram muito satisfeitas e 12% apenas satisfeitas. Ocorreu apenas um caso de infecção e a média de projeção papilar foi de 4 a 5 mm. As vantagens da técnica seriam ausência de alteração do contorno mamário com manutenção da projeção papilar e independência com relação ao suprimento sanguíneo local. As desvantagens seriam possibilidade de reação a corpo estranho, reação alérgica e infecção.
Dentre os diversos retalhos, utilizamos em nossa prática atual, três retalhos cutâneos, a saber: o retalho tipo skate-flap (Figura 1), e os retalhos C-estendido (Figura 2) ou "C-V flap" (Figura 3). O retalho tipo skate-flap é mais empregado quando há enxerto de aréola associado e os demais quando a reconstrução areolar não é cirúrgica.
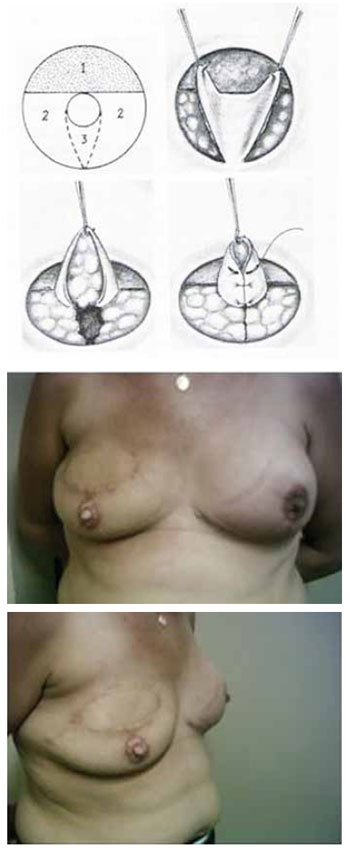
Figura 1 - Técnica skate-flap.
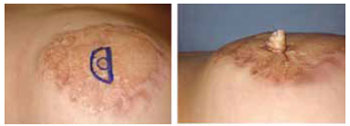
Figura 2 - Técnica c-estendido.
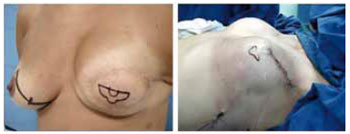
Figura 3 - Técnica C-V flap.
Assim como a literatura, concordamos que para a manutenção tardia da projeção papilar é necessária a adição de um preenchimento.
O emprego de substância sintética ou heteróloga como preenchimento constitui-se uma alternativa válida. Todavia, o seu uso carrega uma série de fatores limitantes, como maior risco de alergia pelas proteínas animais presentes em alguns deles, tempo de permanência do produto, afetando a manutenção da projeção papilar por reabsorção, além do seu alto custo para um grande número de pacientes.
Diante disso, empregamos frequentemente tecidos autólogos, destacando o enxerto dermo-gorduroso e de cartilagem conchal. O enxerto dermo-gorduroso, por apresentar o segmento dérmico com seus vasos sanguíneos, permite maior integração22, enquanto o enxerto cartilaginoso, em especial o da concha auricular, é de fácil obtenção, oferece condições de ser moldado de acordo com as necessidades da região receptora, além de ter boa integração, mesmo em leitos menos favoráveis23.
Optamos em associar um enxerto dermo-gorduroso (Figura 4) nas pacientes de maior faixa etária, pois geralmente apresentam-se com a papila mamária de base larga e de menor projeções.
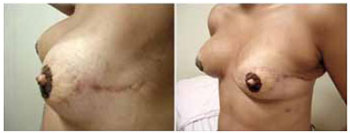
Figura 4 - Enxerto dermo-gorduroso.
Entretanto, quando desejamos confeccionar uma papila com maior projeção e nos deparamos com uma pele de fina espessura em consequência da expansão prévia, incluímos sob o retalho cutâneo um enxerto de cartilagem conchal (Figura 5).
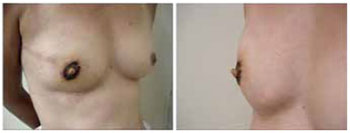
Figura 5 - Enxerto de cartilagem conchal.
Na eventualidade da existência de epidermólise ou necrose parcial dos retalhos cutâneos confeccionados (em pele irradiada ou previamente expandida), há ainda chance de integração parcial do preenchimento autólogo, fato que não ocorrerá com material sintético (perda do implante).
CONCLUSÃO
O preenchimento autólogo com cartilagem auricular ou dermo-gorduroso parecem ser aqueles de menor morbidade cirúrgica, com maior relação custo-benefício quando comparados aos preenchimentos heterólogos existentes no mercado.
REFERÊNCIAS
1. Guerra AB, Khoobehi K, Metzinger SE, Allen RJ. New technique for nipple areola reconstruction: arrow flap and rib cartilage graft for long-lasting nipple projection. Ann Plast Surg. 2003;50(1):31-7.
2. Brent B, Bostwick J. Nipple-areola reconstruction with auricular tissues. Plast Reconstr Surg. 1977;60(3):353-61.
3. Tanabe HY, Tai Y, Kiyokawa K, Yamauchi T. Nipple-areola reconstruction with a dermal-fat flap and rolled auricular cartilage. Plast Reconstr Surg. 1997;100(2):431-8.
4. Collis N, Garrido A. Maintenance of nipple projection using auricular cartilage. Plast Reconstr Surg. 2000;105(6):2276-7.
5. Losken A, Mackay GJ, Bostwick J 3rd. Nipple reconstruction using the C-V flap technique: a long-term evaluation. Plast Reconstr Surg. 2001;108(2):361-9.
6. Cheng MH, Ho-Asjoe M, Wei FC, Chuang DC. Nipple reconstruction in Asian females using banked cartilage graft and modified top hat flap. Br J Plast Surg. 2003;56(7):692-4.
7. Bernard RW, Beran SJ. Autologous fat graft in nipple reconstruction. Plast Reconstr Surg. 2003;112(4):964-8.
8. Abenavoli FM, Corelli R. Nipple reconstruction using autologous graft. Plast Reconstr Surg. 2004;114(2):600-1.
9. Nahabedian MY. Secondary nipple reconstruction using local flaps and AlloDerm. Plast Reconstr Surg. 2005;115(7):2056-61.
10. Lebeau J, Lopes TR, Gallodoro A, Raphael B. Nipple reconstruction: technical aspects and evolution in 14 patients. Plast Reconstr Surg. 2006;117(3):751-6.
11. Evans KK, Rasko Y, Lenert J, Olding M. The use of calcium hydroxylapatite for nipple projection after failed nipple-areolar reconstruction. Ann Plast Surg. 2005;55(1):25-9.
12. Farhadi J, Maksvytyte GK, Schaefer DJ, Pierer G, Scheufler O. Reconstruction of the nipple-areola complex: an update. J Plast Reconstr Aesthet Surg. 2006;59(1):40-53.
13. Schoeller T, Schubert HM, Pulzl P, Wechselberger G. Nipple reconstruction using a modified arrow flap technique. Breast. 2006;15(6):762-8.
14. Dini GM, Ferreira LM. The graft said, "when I grow up, I want to be a flap": nipple reconstruction with the graft flap. Plast Reconstr Surg. 2006;117(1):333-4.
15. Bodin F, Bruant-Rodier C, Lutz JC, Himy S, Wilk A. Reconstruction of the nipple-areolar complex: long-term results. Ann Chir Plast Esthet. 2008;53(4):334-41.
16. Eo S, Kim SS, Da Lio AL. Nipple reconstruction with C-V flap using dermofat graft. Ann Plast Surg. 2007;58(2):137-40.
17. Garramone CE, Lam B. Use of AlloDerm in primary nipple reconstruction to improve long-term nipple projection. Plast Reconstr Surg. 2007;119(6):1663-8.
18. Lennox K, Beer KR. Nipple contouring with hyaluronics postmastectomy. J Drugs Dermatol. 2007;6(10):1030-3.
19. Hammond DC, Khuthaila D, Kim J. The skate flap purse-string technique for nipple-areola complex reconstruction. Plast Reconstr Surg. 2007;120(2):399-406.
20. Mori H, Hata Y. Modified C-V flap in nipple reconstruction. J Plast Reconstr Aesthet Surg. 2008;61(9):1109-10.
21. Wong RK, Wichterman L, Parson SD. Skin sparing nipple reconstruction with polytetrafluoroethylene implant. Ann Plast Surg. 2008;61(3):256-8.
22. Reiff ABM. Enxerto de gordura. In: Mélega JM, eds. Cirurgia plástica fundamentos e arte: princípios básicos. Rio de Janeiro:Medsi; 2002. p.85-97.
23. Mélega JM, Kawasaki. Enxerto de cartilagem. In: Mélega JM, eds. Cirurgia plástica fundamentos e arte: princípios básicos. Rio de Janeiro:Medsi; 2002.p.57-70.
1. Membro titular da Sociedade Brasileira de Cirurgia Plástica; Cirurgião Plástico do Hospital do Câncer do Ceará.
2. Cirurgiã Geral; Médica Residente de Cirurgia Plástica do Instituto Dr. José Frota.
Trabalho realizado no Instituto do Câncer do Ceará, Fortaleza, CE.
Artigo submetido pelo SGP (Sistema de Gestão de Publicações) da RBCP.
Correspondência para:
Francisco José Fontenele Bezerra
Rua Pereira Filgueiras, 1829
Fortaleza, CE - CEP 60150-160
E-mail: fco.fontenele@yahoo.com.br
Artigo recebido: 24/3/2009
Artigo aceito: 18/1/2010


 Read in Portuguese
Read in Portuguese
 Read in English
Read in English
 PDF PT
PDF PT
 Print
Print
 Send this article by email
Send this article by email
 How to Cite
How to Cite
 Mendeley
Mendeley
 Pocket
Pocket
 Twitter
Twitter