
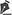
Original Article - Year 2009 - Volume 24 -
Orbital relapse after hypertelorbitism correction
Estudo da recidiva após a correção do hiperteleorbitismo
ABSTRACT
Introduction: When Tessier introduced his concepts of both an intra and extracranial approach to treat severe craniofacial malformations, like hypertelorbitism, the modern field of craniofacial surgery was ushered in. Objective: The aims of this study were the following: 1. To compare preoperative and postoperative interorbital distance in patients with hypertelorbitism who underwent hyperteleorbitism correction. 2. To evaluate the orbital relapse rate, 6 months after hyperteleorbitism correction. Methods: Eleven patients underwent hypertelorbitism correction. The interorbital distance was measured at frontal cephalograms preoperatively, and with a caliper intraoperatively and at 6 months after surgery using the frontal cephalograms. Orbital relapse was measured by subtracting the follow-up measurement from the intraoperative measurement. Wilcoxon test was used to compare preoperative interorbital distance and postoperative interorbital distance. A value of p <0.05 was considered to be statistically significant. Results: Statistically significant differences between preoperative interobital distance (31.14 mm) and postoperative interorbital distance was shown in this study (18.73 mm) (p < 0.001). The average orbital relapse rate was 1.64 mm. Conclusion: Hypertelorbitism correction allows the orbital mobilization trough an intracranial approach, and leads to a satisfactory aesthetic and functional outcomes. The average orbital relapse rate was 1.64 mm, corresponding to 12% of bone interorbital reduction.
Keywords: Craniofacial abnormalities/surgery. Acrocephalosyndactylia. Orbit/abnormalities.
RESUMO
Introdução: Paul Tessier propôs, na década de 60, a correção das deformidades craniofaciais por abordagem intracraniana. Objetivo: Os objetivos do presente trabalho foram: 1. Comparar a distância interorbital interna (DIO) do período pré e pós-operatório de pacientes submetidos à correção de hiperteleorbitismo; 2. Aferir o índice de recidiva da posição orbital após 6 meses da cirurgia para a correção do hiperteleorbitismo. Método: Onze pacientes foram submetidos à correção do hiperteleorbitismo. A aferição da DIO foi realizada no período pré-operatório por meio da telerradiografia cefalométrica de frente. A aferição da DIO pós-operatória foi realizada no intra-operatório com paquímetro e no seguimento pós-operatório por meio da telerradiografia cefalométrica, 6 meses após a correção do hiperteleorbitismo. O teste de Wilcoxon foi utilizado para a comparação entre DIO pré e pós-operatória. O nível de significância adotado no presente estudo foi de p<0,05. Resultados: Houve diferença estatisticamente significante entre as DIO pré-operatória (média de 32,14 mm) e pós-operatória (média de 18,73 mm) (p<0,001). O índice de recidiva médio da posição orbital foi de 1,64 mm. Conclusão: A correção do hiperteleorbitismo é uma cirurgia intracraniana que possibilita a mobilização das órbitas medialmente, proporcionando resultados estéticos e funcionais satisfatórios. O índice médio de recidiva da órbita (1,64 mm) representou 12% da extensão da redução óssea média (13,41 mm).
Palavras-chave: Anormalidades craniofaciais/cirurgia. Acrocefalossindactilia. Órbita/anormalidades.
O tratamento das deformidades craniofaciais por abordagem intracraniana foi proposto pelo cirurgião plástico francês Paul Tessier, na década de 60. Tessier preconizou osteotomias em todo o cone orbitário com o objetivo de mobilizar as órbitas para uma posição mais anatômica, introduzindo uma nova fase na cirurgia craniofacial1. Os princípios da cirurgia craniofacial rapidamente se expandiram pelo mundo, e inúmeros cirurgiões passaram a realizar cirurgias intracranianas para correção das deformidades do crânio e da face. Tessier classificou o hiperteleorbitismo em 3 graus, de acordo com a distância interorbital (DIO)2: Primeiro grau: DIO entre 30 e 34 mm; segundo grau: DIO maior que 34 mm e menor que 40 mm; terceiro grau: DIO maior que 40 mm.
Van der Muelen, em 1979, utilizou a terminologia "faciotomia medial" e os princípios de Tessier para descrever a rotação medial das duas hemi-faces através de acesso intracraniano associado a osteotomias sucessivas na junção pterigomaxilar e placas palatinas, corrigindo simultaneamente as órbitas e a oclusão em "V" invertido característica desses pacientes3,4. Converse et al.5,6 utilizaram a orbitotomia em um estágio para a correção do hiperteleorbitismo no paciente adulto, evitando osteotomias no palato.
A correção precoce do hiperteorbitismo pode levar ao hipomaxilismo, e recidiva da deformidade durante o crescimento da face. Portanto, a idade ideal para a correção das anomalias congênitas das órbitas permanece como assunto de controvérsia na literatura atual. Mulliken et al.7 enfatizaram que a gravidade do hiperteleorbitismo pode levar à recidiva da deformidade com a migração das órbitas para a posição original durante o período pós-operatório. Por outro lado, McCarthy et al.8 descreveram que a correção do hiperteleorbitismo realizada antes dos 5 anos de idade leva a resultados satisfatórios, com ausência de recidiva da posição orbital durante o período pós-operatório. A recidiva da posição das órbitas pode ocorrer nos pacientes com hiperteleorbitismo operados durante a infância.
Os objetivos do presente trabalho foram:
MÉTODO
Onze pacientes foram submetidos à correção do hiperteleorbitismo entre fevereiro de 2007 e fevereiro de 2009. Cinco pacientes eram do sexo masculino e 6 pacientes do sexo feminino. Os diagnósticos pré-operatórios das deformidades congênitas foram síndrome de Apert (n=1), síndrome de Crouzon (n=2), displasia craniofrontonasal (n=4), displasia frontonasal (n=2), craniossinostose coronal unilateral (n=1), hemi-arrinia (n=1). Os pacientes com diagnóstico de síndrome de Crouzon e Apert foram submetidos ao avanço da face em monobloco associado à bipartição craniofacial.
A idade média dos pacientes operados foi de 12 anos de idade, variando de 5 a 29 anos.
Todos os pacientes ou seus responsáveis assinaram termo de consentimento livre esclarecido autorizando a cirurgia e a veiculação das imagens fotográficas em fórum científico. O presente trabalho foi aprovado pelo Comitê de Ética da Instituição.
Técnica operatória
O procedimento anestésico utilizado foi a anestesia geral, com a fixação do tubo feito pelo cirurgião com fios de aço, exatamente no meio do mento, com objetivo de evitar distorções anatômicas.
A cirurgia foi iniciada com a incisão da pele do couro cabeludo até a região supraperiostal. O descolamento subgaleal foi iniciado até a região orbitária. O retalho de periósteo foi demarcado e elevado com descolador afiado. O nervo supra-orbitário foi liberado com osteótomos finos de 2 mm. O teto superior das órbitas foi descolado, bem como todo o cone orbitário (parede medial, lateral e assoalho das órbitas). O parâmetro anatômico para limite do descolamento intra-orbitário foi a fissura orbitária. O arco zigomático foi descolado. Foi realizada hemostasia cuidadosa e inclusão de cotonóides dentro dos cones orbitários, com objetivo de diminuir o sangramento. Foi realizada incisão gengivobucal para descolamento dos pilares da maxila, junção pterigomaxilar e aberturas periformes.
A marcação da craniotomia e barra frontal foram realizadas com azul de metileno. A craniotomia foi iniciada com craniotomo da marca 3M®. A craniotomia permitiu acesso ao espaço supradural. Foi realizado o descolamento da dura-máter com instrumento cirúrgico denominado penfil. Subsequentemente à obtenção do acesso intracraniano, foi realizada a passagem da serra de gigle, que permitiu a realização da craniotomia completa e elevação da tábua óssea. O eventual sangramento das veias colaterais ao seio venoso sagital foi controlado com eletrocautério bipolar e, nos casos mais graves, com enxerto de periósteo sobre o vaso, que foi suturado com prolene 5-0 com agulha cilíndrica. Após a contenção do sangramento, o descolamento da fossa craniana anterior foi iniciado, até a placa cribiforme e crista galli na região medial e a borda inferior da asa esfenoidal na porção lateral.
Foi realizada desinserção do músculo temporal na região das paredes laterais das órbitas, possibilitando acesso da serra ao assoalho das órbitas, na região da fissura orbitária. Um afastador maleável foi introduzido dentro do cone orbitário para proteção do globo ocular. As osteotomias das órbitas foram iniciadas na região da fissura orbitária, parede lateral da órbita e teto da órbita através do acesso intracraniano. As osteotomias foram realizadas em direção medial. As osteotomias da parede medial e assoalho das órbitas foram realizadas utilizando-se osteótomos de 3 mm. As osteotomias do assoalho da órbita foram realizadas a 10 mm do forame óptico. As osteotomias nos arcos zigomáticos foram realizadas com a serra vai-vem. Subsequentemente foi realizada osteotomia da junção pterigomaxilar utilizando-se osteótomo de Kawamoto. Após a realização de todas as osteotomias, foi realizada a disjunção craniofacial com os fórceps desimpactadores de Rowe. Esta manobra permitiu separar a face do crânio. Neste momento, foi solicitada ao médico anestesista a redução da pressão arterial, com objetivo de diminuir o sangramento. A distância intercantal interna foi aferida com emprego de paquímetro, com as extremidades das pás do paquímetro apoiadas na parede medial da órbita.
A osteotomia em "V" invertido foi realizada na região medial em direção à crista galli. O osso frontal, etmóide e o septo nasal foram removidos via acesso intracraniano. Nesta etapa cirúrgica, todo cuidado foi tomado para não lesar os nervos olfatórios, junto à placa cribiforme. A osteotomia em "V" invertido foi assimétrica nos pacientes com displasia craniofrontonasal e simétricas nos pacientes com displasia frontonasal, síndrome de Apert e síndrome de Crouzon. A osteotomia permitiu a rotação medial e das hemi-faces e fixação e osteossíntese em nova posição anatômica. A osteossíntese foi realizada com placas e parafusos na região medial. Na região lateral foi realizada a enxertia óssea para estabilização dos resultados e prevenção das recidivas.
Os aparelhos distratores foram introduzidos nos pacientes com síndrome de Crouzon e Apert e permitiram o avanço da face na razão de 1 mm por dia.
O excesso de pele medial nos pacientes com displasia craniofrontonasal e frontonasal foram tratados com os pontos subdérmicos de Kawamoto com vicryl 4-0 e agulha cilíndrica ou ressecção do excesso de pele frontal9. Foi realizada cantopexia medial com fio de aço 2-0 e cantopexia lateral com vicryl 2-0 e agulha cilíndrica. O couro cabeludo foi suturado por planos. Foram introduzidos 2 drenos, que permaneceram por 2 dias (Figura 1).
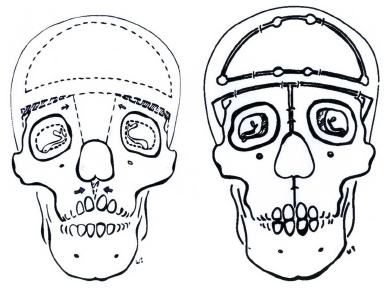
Figura 1 - Ilustração demonstrando as osteotomias realizadas para mobilização das órbitas na cirurgia de bipartição craniofacial para correção do hiperteleorbitismo por acesso intracraniano (esquerda). Ilustração demonstrando a fixação do esqueleto craniofacial após a mobilização das órbitas (direita).
Reconstrução nasal
A reconstrução nasal em 3 estágios foi realizada em 1 paciente com diagnóstico de displasia frontonasal. O primeiro estágio consistiu em nova craniotomia para retirada de enxertos ósseos, e retirada de cartilagens auriculares. Subsequentemente, foram realizadas rotação do retalho frontal, enxertia óssea do dorso nasal e enxertia do domus nasal com a cartilagem auricular, fornecendo suporte ao retalho frontal. Durante o segundo tempo cirúrgico, foi realizada a diminuição da espessura do retalho frontal. Durante o terceiro tempo cirúrgico, foi realizada a separação completa do retalho frontal.
Mensuração da distância interorbital interna
A aferição da distância interorbital interna foi realizada no período pré-operatório por meio de telerradiografia cefalométrica de frente. A aferição da distância interorbital interna foi realizada no intra-operatório com paquímetro e no seguimento pós-operatório por meio da telerradiografia cefalométrica, 6 meses após a correção do hiperteleorbitismo (Figura 2).
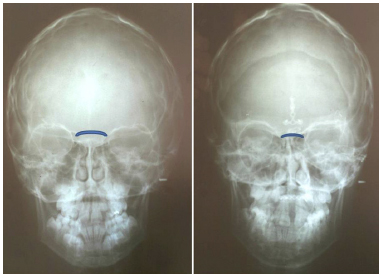
Figura 2 - Telerradiografia cefalométrica frontal com a aferição da distância interobital pré-operatória demarcada em vermelho (esquerda). Telerradiografia cefalómetrica com aferição da distância interorbital pós-operatória demarcada em vermelho (direita).
Cálculo da recidiva das órbitas
Foi utilizada a seguinte equação matemática para obtenção do índice de recidiva das órbitas durante o seguimento pós-operatório.
Recidiva do resultado = DIO pós-operatória aferida na telerradiografia cefalómetrica - DIO intra-operatória aferida com o paquímetro logo após as osteotomias em "V" invertido
Análise estatística
Foi utilizado o teste de Wilcoxon para comparação estatística entre os valores da distância intercantal interna dos períodos pré e pós-operatório. O teste de Wilcoxon é um teste não paramétrico utilizado para comparar as variáveis duas a duas. O nível de significância adotado no presente estudo foi de 0,05.
RESULTADOS
O tempo cirúrgico médio foi de 7,43 horas, variou de 5 a 10 horas de cirurgia. Todos os pacientes receberam transfusão sanguínea. O número médio de unidades de concentrado de hemácias transfundido foi de 2,54, variando de uma a quatro unidades. O tempo médio de internação foi de 8,45 dias, variando de 4 a 17 dias. O tempo médio de internação em unidade de terapia intensiva foi de 1,81 dias, variando de 1 a 3 dias.
A distância interorbital média pré-operatória foi de 32,14 mm, variando de 24 a 38 mm. A distância interorbital média intra-operatória após a ressecção óssea foi de 17,09 mm, variando de 15 a 20 mm. A distância interorbital média pós-operatória foi de 18,73 mm, variando de 16 a 23 mm (Figura 3 e Tabela 1).
Figura 3 - Paciente com diagnóstico de Síndrome de Crouzon submetido a avanço da face em monobloco com alongamento ósseo gradual associado à bipartição craniofacial. "Roman Arch Technique". Fotografia frontal pré-operatória (A). Nota-se exorbitismo e retrusão do terço médio com oclusão classe III. Na fotografia pós-operatória, observa-se a correção da retrusão do terço médio da face característico da síndrome de Crouzon e do hiperteleorbitismo associado (B)
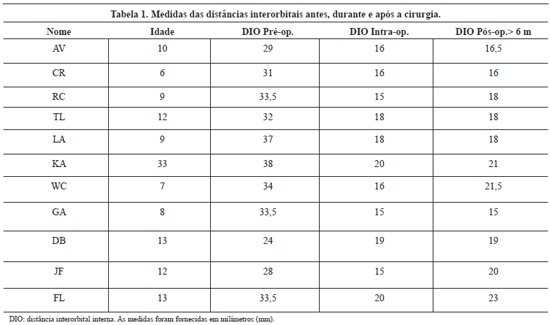
A redução óssea média da DIO foi de 13,41 mm, o que correspondeu ao porcentual médio de 40,9% ± 6,2%. A recidiva média da posição orbital foi de 1,64 mm. O maior índice de recidiva da posição da órbita ocorreu em 3 pacientes com diagnóstico de displasia craniofrontonasal e frontonasal (Figura 4 e Tabela 2).
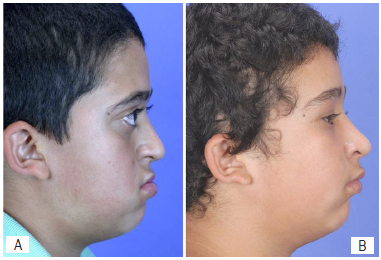
Figura 4 - Mesmo paciente com síndrome de Crouzon. Fotografia lateral pré-operatória (A) e 1 ano após o tratamento cirúrgico com a técnica de "Roman Arch" (B).

Todos os pacientes que foram submetidos ao avanço da face em monobloco associado à bipartição craniofacial (Figura 5) utilizaram aparelhos distratores para o alongamento ósseo gradual da marca KLS Martin®, doados aos autores pela empresa. O avanço médio da face nos pacientes com disostose craniofacial (n=3) foi de 14,66 mm, variando de 10 a 18 mm.
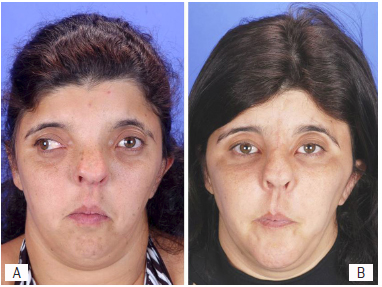
Figura 5 - Fotografia pré-operatória de paciente adulto com diagnóstico de displasia craniofrontonasal com hiperteleorbitismo submetido a bipartição craniofacial (A). Fotografia pós-operatória do mesmo paciente 1 ano após a intervenção cirúrgica intracraniana. O estrabismo foi corrigido pela mobilização das órbitas (B).
Complicações
Um paciente com síndrome de Apert apresentou fístula liquórica de baixo débito, que foi resolvida com medicação por via oral.
Um paciente apresentou sequestro ósseo de parte da tábua frontal, que foi resolvido após a retirada do osso e antibioticoterapia intravenosa. A reconstrução foi realizada em segundo tempo cirúrgico, um ano após a primeira intervenção utilizando osso bipartido da região temporal.
DISCUSSÃO
A aferição das distâncias entre as órbitas com a utilização da telerradiografia cefalométrica é um método fidedigno. McCarthy et al.8 demonstraram a acurácia das medidas feitas por meio desse método radiológico, comparando-as com as medidas obtidas no intra-operatório com paquímetro. Os autores não observaram diferença estatisticamente significante entre as medidas obtidas com esses dois métodos8. Com base nos estudos de Whitaker et al.10, uma equação matemática para o cálculo da recidiva das órbitas foi proposto no presente trabalho. O índice de recidiva da órbita (1,64 mm) representou 12% da extensão da redução óssea média (13,41 mm).
Os métodos atuais de osteossíntese com placas e parafusos permitiram a estabilização dos resultados obtidos no intra-operatório e, consequentemente, levaram ao baixo índice de recidiva. Os pacientes com o diagnóstico de displasia craniofrontonasal e displasia frontonasal apresentaram maior índice de recidiva, provavelmente devido à necessidade de mobilização da órbita em 3 dimensões.
A idade ideal para o tratamento das deformidades das órbitas permanece um assunto controverso entre os cirurgiões plásticos. Embora os estudos de McCarthy et al.8 demonstrem ausência de recidiva em pacientes operados com idade média de 5 anos, estudos longitudinais são importantes para avaliar os resultados tardios após o término do crescimento facial. Por esse motivo, os pacientes desse estudo deverão ser acompanhados até a fase adulta, para obtenção do índice de recidiva a longo prazo.
O reposicionamento das órbitas possibilita aos pacientes a aquisição da visão binocular, normalmente prejudicada devido ao hiperteleorbitismo. Além do aspecto funcional, a procura da harmonia facial é sempre o sentimento que motiva os pacientes e seus familiares a procurarem tratamento em centros especializados. A criança aos 5 anos de idade começa a se perceber diferente dos seus pares, perde a motivação para ir à escola e conviver com os colegas. Muitas vezes, as crianças são estigmatizadas no ambiente escolar, o que pode dificultar o processo de aprendizagem. Profissionais da pedagogia, em algumas situações, chegam a classificá-las como "diferentes" e confundi-las com pacientes com síndrome de Down. No entanto, a inteligência normal destas crianças passa a não ser estimulada adequadamente devido aos estereótipos. A cirurgia em idade precoce alivia o estigma e os estereótipos enfrentados por crianças com deformidades faciais no ambiente escolar, possibilitando o desenvolvimento normal desses indivíduos11. Interessantemente, a criança aos 5 anos de idade já mostra de maneira eloquente o desejo de ser submetida à cirurgia. Nessas situações, a cirurgia é realizada precocemente12. A existência da possibilidade de recidiva em pacientes com hiperteleorbitismo operados antes dos 5 anos de idade, certamente, não é maior que o desejo do paciente e dos seus familiares de obtenção de auto-imagem positiva e recuperação da auto-estima, que possibilite o enfrentamento do preconceito no ambiente escolar.
Coincidentemente, os pacientes que sofrem com os estereótipos são aqueles que apresentam sérias deformidades em partes moles e nariz associadas ao hiperteleorbitismo13.
Segundo Tessier14, o grande desafio da cirurgia do hiperteleorbitismo é a reconstrução nasal em pacientes com arrinia ou hemi-arrinia. Optou-se pela reconstrução nasal em 3 estágios utilizando o retalho frontal em um paciente. A reconstrução das partes moles nos pacientes com ausência de deformidade nasal foi realizada com os pontos subdérmicos de Kawamoto9. Esses pontos possibilitaram a retração do excesso de tecidos moles na região mediana, bem como diminuição da distância entre as sobrancelhas. A distância exagerada entre as sobrancelhas gera uma ilusão de hiperteleorbitismo, por esse motivo deve ser reduzida simultaneamente à cirurgia óssea15.
A fístula liquórica foi observada em 1 paciente com síndrome de Apert, após avanço da face em monobloco associado à correção do hiperteleorbitismo. As fístulas de baixo débito normalmente têm resolução espontânea após 3 semanas. Não raramente observa-se nesses pacientes a dilatação dos ventrículos cerebrais consequente ao déficit de drenagem do liquor. A derivação ventrículo-peritonial não é recomendada nesses pacientes devido à necessidade de expansão cerebral durante o período de alongamento ósseo gradual16. Os enxertos ósseos frontais necessitam estar em contato com a dura-máter para que haja vascularização adequada e diminuição da morbidade desta cirurgia. O sequestro ósseo observado em paciente com diagnóstico de displasia craniofrontonasal foi decorrente da mobilização e avanço em 3 dimensões de uma das hemi-faces. A perda do contato entre os enxertos ósseos frontais e a dura-máter pode ter levado ao déficit de suprimento sanguíneo e, consequentemente, ao sequestro ósseo. Esta complicação foi solucionada com a intervenção imediata e retirada do osso acometido. A reconstrução da falha óssea frontal foi realizada 6 meses após a primeira cirurgia com enxertos ósseos autógenos do próprio crânio, possibilitando a resolução completa do caso. A tração da dura-máter com fios de prolene, como preconizado por Kawamoto, provavelmente teria evitado esta complicação e deverá ser realizada nos próximos pacientes que forem submetidos ao avanço da face.
CONCLUSÕES
Os pacientes portadores de graves deformidades craniofaciais, como o hiperteleorbitismo, sofrem com o estigma e os estereótipos de seus pares. Adicionalmente, sequelas funcionais, como ausência de visão binocular é normalmente observada. A correção do hiperteleorbitismo é uma cirurgia intracraniana, que possibilita a mobilização das órbitas medialmente e alivia os sinais e sintomas da doença, proporcionando resultados estéticos e funcionais satisfatórios.
O índice de recidiva observado nos pacientes operados com média de idade de 12 anos foi de 1,64 mm. A cirurgia para correção do hiperteleorbitismo deve ser indicada a pacientes que apresentem sequelas estéticas e funcionais. O seguimento pós-operatório longitudinal dos nossos pacientes determinará os resultados finais após todo o crescimento da face.
REFERÊNCIAS
1. Tessier P. The treatment of facial dysmorphy peculiary to cranio-facial dysostosis (C.F.D.) Crouzon and Apert diseases. Total osteotomy and sagittal displacement of the facial mass. Chirurgie. 1970;96(10):667-74.
2. Tessier P. Orbital hypertelorism. I. Successive surgical attempts. Material and methods. Causes and mechanisms. Scand J Plast Reconstr Surg. 1972;6(2):135-55.
3. Van der Muelen JC. Medial faciotomy. Br J Plast Surg. 1979;32(4):339-42.
4. Van der Muelen JC, Vaandrager JM. Surgery related to the correction of hypertelorism. Plast Reconstr Surg. 1983;71(1):6-19.
5. Converse JM, Ransohoff J, Mathews ES, Smith B, Molenaar A. Ocular hypertelorism and pseudohypertelorism. Advances in surgical treatment. Plast Reconstr Surg. 1970;45(1):1-13.
6. Converse JM, Smith B, Wood-Smith D. Deformities of the midface resulting from malunited orbital and naso-orbital fractures. Clin Plast Surg. 1975;2(1):107-30.
7. Mulliken JB, Kaban LB, Evans CA, Strand RD, Murray JE. Facial skeletal changes following hypertelorbitism correction. Plast Reconstr Surg. 1986;77(1):7-16.
8. McCarthy JG, La Trenta GS, Breitbart AS, Zide BM, Cutting CB. Hypertelorism correction in the young child. Plast Reconstr Surg.1990;86(2):214-25.
9. Urrego AF, Garri JI, O'Hara CM, Kawamoto HK Jr., Bradley JP. The K stitch for hypertelorbitism: improved soft tissue correction with glabellar width reduction. J Craniofac Surg. 2005;16(5):855-9.
10. Whitaker LA, Katowitz JA, Jacobs WE. Ocular adnexal problems in craniofacial deformities. J Maxillofac Surg.1979;7(1):55-60.
11. Raposo do Amaral CE, Bradley JP. Orbital dystopia. In: Bradley ed. Craniofacial surgery. New York:Informa Healthcare;2008. p.143-52.
12. Kawamoto HK, Heller JB, Heller MM. Craniofrontonasal dysplasia: a surgical treatment algorithm. Plast Reconstr Surg. 2007;120(7):1943-56.
13. Tessier P. Reflections on cranio-facial surgery in children today and in the future. Ann Chir Plast. 1979;24(2):109-19.
14. Tessier P. Treatment of facial dysmorphisms in craniofacial dysostosis (DCF). Crouzon and Apert diseases. Neurochirurgie. 1971;17:295-322.
15. Tessier P, Guiot G, Derome P. Orbital hypertelorism II. Definitive treatment of orbital hypertelorism (OR.H.) by craniofacial or by extracranial osteotomies. Scan J Plast Reconstr Surg. 1973;7(1):39-58.
16. Bradley JP, Raposo-Amaral CE, Jarrahy R. Facial bipartition with monobloc distraction using roman keystone arch fixation. Proceedings of the twelfth international congress of The International Society of Craniofacial Surgery. Bologna:Monduzzi Editore;2007. p.269-71.
1. Cirurgião plástico da SOBRAPAR - Sociedade Brasileira de Pesquisa e Reabilitação Craniofacial.
2. Médico residente em cirurgia plástica da SOBRAPAR.
3. Chefe da cirurgia plástica pediátrica da UCLA - University California Los Angeles, Estados Unidos.
4. Diretor clínico e cirurgião plástico da SOBRAPAR.
5. Regente do Serviço de Cirurgia Plástica "Prof. Dr. Cássio M. Raposo do Amaral" - SOBRAPAR.
Trabalho realizado na SOBRAPAR - Sociedade Brasileira de Pesquisa e Reabilitação Craniofacial, Campinas, SP.
Trabalho Vencedor do Prêmio Silvio Zanini 2009.
Correspondência para:
Cássio Eduardo Raposo do Amaral
Rua Alameda das Palmeiras, 25 - Gramado
Campinas, SP, Brasil - CEP 13094-776
E-mail: cassioeduardo@sobrapar.com.br
Artigo recebido: 14/8/2009
Artigo aceito: 28/10/2009


 Read in Portuguese
Read in Portuguese
 Read in English
Read in English
 PDF PT
PDF PT
 Print
Print
 Send this article by email
Send this article by email
 How to Cite
How to Cite
 Mendeley
Mendeley
 Pocket
Pocket
 Twitter
Twitter