
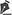
Original Article - Year 2007 - Volume 22 -
Gynecomastia´s correction by the circular periareolar way: an alternative skin´s excess resection
CORREÇÃO DE GINECOMASTIA PELA VIA PERIAREOLAR CIRCULAR: UMA ALTERNATIVA PARA RESSECÇÃO DO EXCESSO DE PELE
ABSTRACT
The authors made the surgical treatment of 18 patients with idiopatic gynecomastia, levels IIb and III of Simon, from January 2004 to February 2007. In all operations, the concept of pre-marked circular periareolar area desepidermisation and parenquima's resection after deeping the incision at the external border of the inferior portion of desepidermised area was used. Therefore, the access way is like a wide Webster's semicircular incision, providing operatory field ampliation. During the synthesis, special care was given to the adjust of the edging surfaces. The authors relate the main technique advantages and disadvantages, comparing with another techniques find in literature and show the patients' satisfaction index.
Keywords: Gynecomastia, surgery. Breast, surgery. Patient satisfaction
RESUMO
Os autores realizaram o tratamento cirúrgico de 18 pacientes com ginecomastia de origem idiopática, graus IIb e III de Simon, no período de janeiro de 2004 a fevereiro de 2007. Em todas as operações, utilizou-se o conceito de desepidermização de área circular periareolar pré-marcada e exérese do parênquima, após aprofundar a incisão na borda externa da porção inferior da área desepidermizada. A via de acesso é, portanto, como uma incisão semicircular tipo Webster ampliada, fornecendo, com isto, grande campo operatório. Durante a síntese, cuidado especial foi dado à compensação das superfícies a serem aproximadas. Os autores comentam as principais vantagens e desvantagens da técnica, comparando com outras encontradas na literatura e apresentam o índice de satisfação dos pacientes.
Palavras-chave: Ginecomastia, cirurgia. Mama, cirurgia. Satisfação do paciente
Entende-se por ginecomastia a hipertrofia e hiperplasia benigna da glândula mamária masculina1. Segundo a revisão histórica feita por Tendrich, a ocorrência da ginecomastia foi notada há muitos séculos, tendo sido observado no Faraó Seti I (1303 a 1290 AC). Galeno foi o primeiro a utilizar o termo ginecomastia, cuja tradução do grego significa "apresentando mama como mulher" (gineco = mulher, mastia = mama). Representa a condição benigna mais freqüente da mama masculina2. Na maioria dos casos, é um processo bilateral, entretanto, pode ser unilateral em 20% dos casos3. Geralmente, sua forma é arredondada, de volume variável, normalmente subareolar, às vezes, dolorosa, freqüentemente concêntrica4. Salvo as ginecomastias dos períodos neonatal, puberal e senil, que são consideradas fisiológicas, o aumento da mama no sexo masculino é patológico5. É causada por alterações na relação hormonal estrogênio/androgênio, sejam elas fisiológicas, idiopáticas (maioria), secundárias a endocrinopatias, ingestão de substâncias ou medicamentos esteróides. A incidência entre adolescentes de 14 a 15 anos chega a 65%. Em adultos, a prevalência chega a 32%, crescendo para 40 a 60% após a andropausa6,7.
Seu tratamento é indicado quando causa dor, constrangimento ou desconforto emocional8. As opções de tratamento são o medicamentoso e o cirúrgico, sendo este último indicado quando a ginecomastia é de causa idiopática e não apresenta regressão em 2 anos de evolução9. A ressecção direta do tecido glandular por abordagem periareolar ou transareolar, com ou sem lipoaspiração, é uma das alternativas mais comuns para correção cirúrgica2. O objetivo do tratamento cirúrgico é a ressecção do tecido mamário anômalo e a restauração do contorno da mama masculina, com cicatriz mínima, sem deformidade residual e sem sofrimento do complexo aréolo-papilar (CAP)9.
Simon et al., em 1973, publicaram uma classificação que, devido a sua correlação clínico-cirúrgica é a mais utilizada na literatura mundial (Quadro 1)10.

Este trabalho apresenta uma alternativa técnica para o tratamento de ginecomastia graus IIb e III de Simon, através de uma incisão periareolar circular completa, útil com via de acesso, com amplo campo operatório e ressecção do excesso de pele.
MÉTODO
No período de janeiro de 2004 a fevereiro de 2007, foram operados pela equipe de Cirurgia Plástica do Hospital Universitário São José (FELUMA), 18 pacientes com ginecomastia de origem idiopática, graus IIb e III de Simon, com mais de 2 anos de evolução. Todos foram submetidos à correção cirúrgica pela técnica apresentada neste trabalho.
No pré-operatório, os pacientes passaram por exames clínico e laboratorial, incluindo dosagens hormonais.
A anestesia variou entre geral com intubação orotraqueal e sedação intravenosa associada à anestesia local.
A técnica seguiu os princípios de ressecção de pele da mamoplastia periareolar feminina, divulgados por Felício (1984), Benelli (1988), Sampaio Góes (1989), Martins (1991), Ribeiro (1992), dentre outros e, baseando-se numa incisão periareolar circular completa e desepidermização desta marcação externa até a aréola. Estas marcações podem ser feitas utilizando régua, areológrafo ou compasso e são desenhadas no pré-operatório imediato ou no peroperatório. É importante a marcação das linhas médio-esternal, médio-mamárias e axilares anteriores, que servirão como guia da simetrização dos complexos aréolo-papilares (Figura 1). Neste momento, procede-se à redução da aréola, caso seja necessário, desenhando a marcação interna intra-areolar (Figura 2).
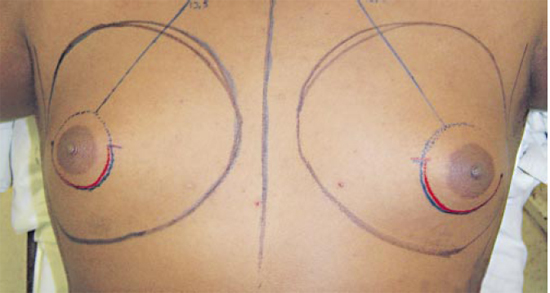
Figura 1 - Marcação pré-operatória.
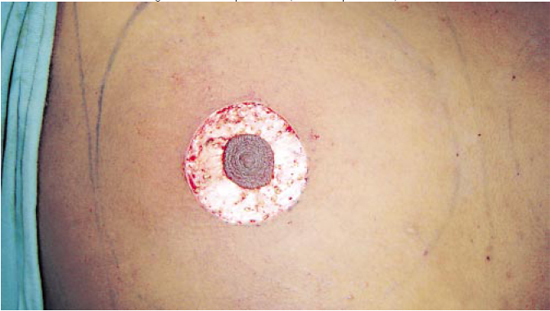
Figura 2 - Área desepidermizada (excesso de pele retirado).
A lipoaspiração, quando necessária, foi realizada antes da exérese do parênquima.
A exérese do parênquima foi realizada após aprofundar a incisão na borda externa da metade inferior da área desepidermizada. A via de acesso foi, portanto, como uma incisão semicircular tipo Webster ampliada, fornecendo com isto grande campo operatório6,7,11 (Figuras 3 a 5). Mantivemos 0,5 a 1cm do parênquima em profundidade, para evitar depressão no contorno central e 1cm de prolongamento inferior à aréola, para preenchimento de pólo inferior das mamas (Figuras 6 e 7).
Figura 3 - Incisão tipo Webster na face externa da área desepidermizada.
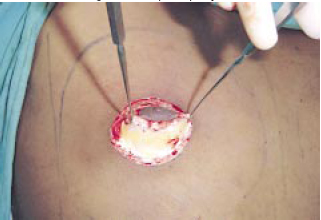
Figura 4 - Ampla exposição.
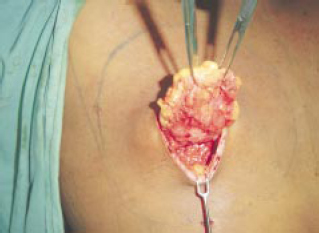
Figura 5 - Ampla exposição para o descolamento.
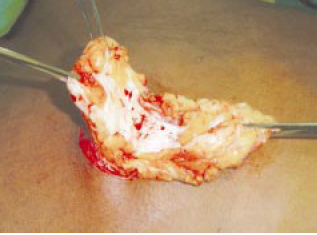
Figura 6 - Separação do tecido a ressecar.
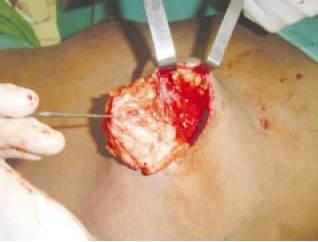
Figura 7 - Ampla exposição para hemostasia.
A síntese foi realizada em três planos, facial, subdérmico e de pele. No plano subdérmico, foram realizados pontos simples com nó invertido; na pele, sutura intradérmica contínua.
No pós-operatório imediato, mantivemos dreno de aspiração contínua. Sua retirada depende da quantidade de líquido drenado, geralmente 24 horas após a operação. O paciente foi orientado a restringir os movimentos dos braços nos primeiros 7 dias e utilizar cinta compressiva por 1 mês (Figuras 8 e 9).
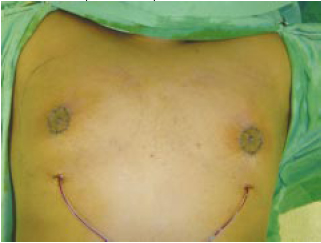
Figura 8 - Pós-operatório imediato.
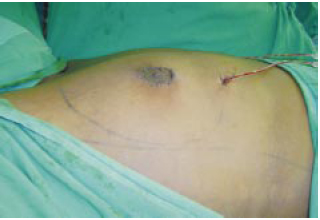
Figura 9 - Pós-operatório imediato.
RESULTADOS
Solicitamos aos pacientes que avaliassem três itens no pós-operatório tardio: naturalidade da aparência, qualidade das cicatrizes (pontuação de 0 a 10) e satisfação com a técnica utilizada.
Consideraram o resultado natural 16 (88%) dos 18 pacientes, a pontuação média para as cicatrizes foi 8,7 e todos referiram estarem satisfeitos com a técnica/resultado.
Não houve infecção, nem sofrimento de complexo aréolo papilar; um paciente apresentou reação alérgica ao curativo e verificamos alargamento das cicatrizes em 5 pacientes (Figuras 10 a 19).
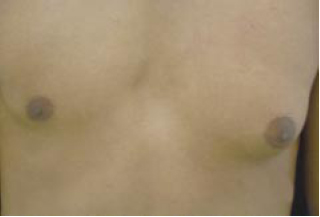
Figura 10 - Pré-operatório.
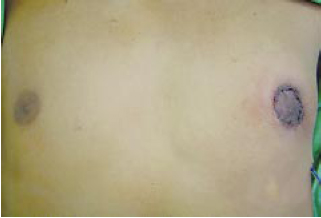
Figura 11 - Pós-operatório imediato.
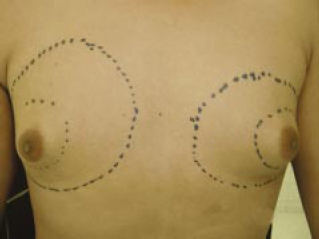
Figura 12 - Pré-operatório.
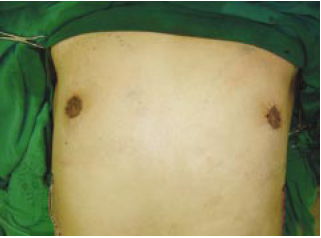
Figura 13 - Pós-operatório imediato.
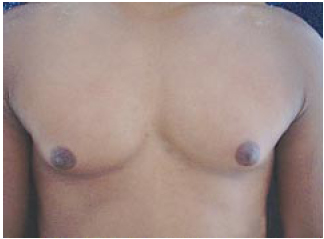
Figura 14 - Pré-operatório.
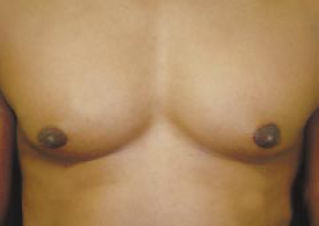
Figura 15 - Pós-operatório tardio de 3 meses.
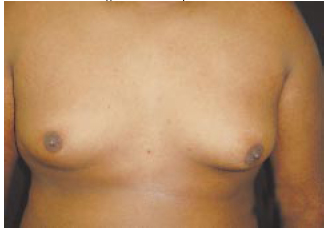
Figura 16 - Pré-operatório.
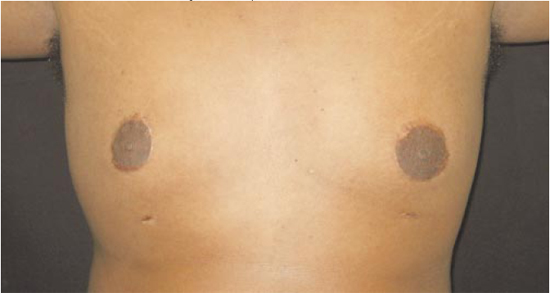
Figura 17 - Pós-operatório tardio de 3 meses.
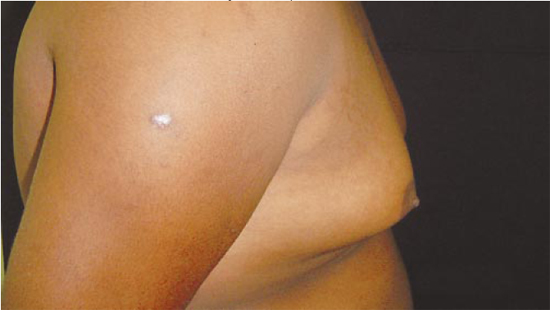
Figura 18 - Pré-operatório.
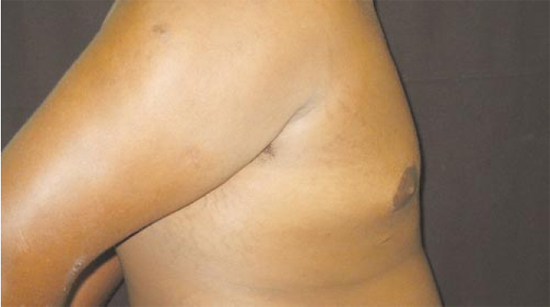
Figura 19 - Pós-operatório tardio de 3 meses.
DISCUSSÃO
A ginecomastia é uma alteração muito freqüente, o que justifica a ampla gama de publicações a respeito de seu tratamento.
O tratamento cirúrgico moderno começa com a preocupação de esconder ao máximo a cicatriz, por incisões através da aréola ou próximas a ela.
A incisão periareolar descrita por L. Dufourmentel (1928) e divulgada por J.P. Webster (1946) é ótima via de acesso para as ginecomastias pequenas, tipo I e IIa de Simon, com cicatrizes discretas. Porém, promove pequeno campo operatório e, se indicada para ginecomastias maiores, pode gerar dificuldades técnicas e sofrimento aréolo-papilar por tração excessiva (Figura 20).
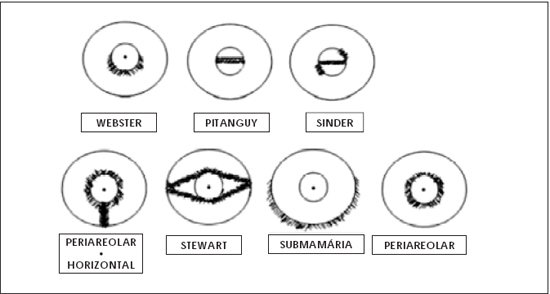
Figura 20 - Tipos de incisão.
Para a incisão transaréolo-mamilar de Pitanguy (1966), são válidas as mesmas considerações (Figura 20).
A incisão em zeta de R. Sinder permite acesso mais amplo, porém ainda deficiente para as ginecomastias maiores (Figura 20).
A incisão submamária de Stewart e/ou as técnicas de ressecção glandular feminina que deixam cicatrizes finais horizontais e transversais, além de periareolar, oferecem a possibilidade de se proceder à ressecção de glândula e pele nas hipertrofias moderadas e grandes, porém são técnicas complicadas e deixam cicatrizes bem aparentes (Figura 20).
A técnica periareolar circular tem sido utilizada em nosso serviço para o tratamento de ginecomastias grandes, pois proporciona: simplicidade, na medida em que os cirurgiões estão familiarizados com este tipo de abordagem nas mamoplastias femininas; segurança, por manter um largo pedículo superior para o complexo aréolopapilar; manutenção e/ou correção do posicionamento do complexo aréolo-papilar; simetria dos complexos aréolo-papilares, ao retirar a pele excedente de maneira circular; ampliação do campo operatório, facilitando e reduzindo o tempo do ato operatório e ressecção do excesso de pele, quando este se faz necessário.
O alargamento das cicatrizes é uma intercorrência freqüente e é devida a tensão sobre as mesmas, sendo, geralmente, encontradas em amplas ressecções de pele.
CONCLUSÃO
Assim como nas mamoplastias femininas, a técnica periareolar circular representa uma alternativa de via de acesso no tratamento cirúrgico das ginecomastias grandes, grau IIb e III de Simon, nas quais, além da exérese da glândula, necessita-se, também, de ressecção da pele em excesso.
AGRADECIMENTOS
Homenagem especial ao brilhante colega e professor Alberto Gonçalves Camargos (in memoriam), que sempre, com muita disponibilidade, conhecimento e experiência, colaborou no desenvolvimento deste e de vários outros trabalhos do serviço.
REFERÊNCIAS BIBLIOGRÁFICAS
1. Aslan G, Tuncali D, Terzioglu A, Bingul F. Periareolartransareolar- perithelial incision for the surgical treatment of gynecomastia. Ann Plast Surg. 2005;54(2):130-4.
2. Prado A, Castillo P. Minimal surgical access to treat gynecomastia with the use of a power-assisted arthroscopic-endoscopic cartilage shaver. Plast Reconstr Surg. 2005;115(3):939-42.
3. Oroz J, Pelay M, Roldán P. Ginecomastia: tratamiento quirúrgico. An Sist Sanit Navar. 2005;28(Supl. 2):109-16.
4. Piza B. Nova incisão na correção da ginecomastia. Rev Bras Cir. 1983;73(2):93-4.
5. Celebioglu S, Ertas NM, Özdil K, Öktem F. Gynecomastia treatment with subareolar glandular pedicle. Aesthetic Plast Surg. 2004;28(5):281-7.
6. Arruda F, Caporossi C, Freire EL. Ginecomastia. In: Carreirão S, Cardim V, Goldenberg D, eds. Cirurgia plástica. Sociedade Brasileira de Cirurgia Plástica. São Paulo:Atheneu;2005. p.615-21.
7. Franco T. Cirurgia estética da mama. In: Franco T, ed. Princípios de cirurgia plástica. São Paulo:Atheneu;2002.p.705-12.
8. Fruhstorfer B, Malata C. A systematic approach to the surgical treatment of gynaecomastia. Br J Plastic Surg. 2003;56(3):237-46.
9. Prado A, Castillo P. Cirugía de acceso mínimo para ginecomastia. Shaver-lipoaspiración. Rev Chilena de Cirugía. 2003;55(6):613-6.
10. McKinney P. Gynecomastia. In: Aston SJ, Beasley RW, Thorne CHM, eds. Grabb and Smith's plastic surgery. 5th ed. Lippincott - Raven Publishers;1997. chapter 60.
11. Valadão C. Ginecomastia: apresentação de nova técnica. Rev Bras Cir. 1984;74(1):15-6.
I. Membro Titular da Sociedade Brasileira de Cirurgia Plástica. Professor Adjunto do Departamento de Cirurgia Plástica do Hospital Universitário São José (HUSJ) - (in memoriam - falecimento em 15/04/2007).
II. Médico Residente do Serviço de Cirurgia Geral do Hospital Universitário São José (HUSJ).
III. Membro Associado da Sociedade Brasileira de Cirurgia Plástica. Médico Residente do Serviço de Cirurgia Plástica do Hospital Universitário São José (HUSJ).
IV. Membro Titular da Sociedade Brasileira de Cirurgia Plástica. Regente do Serviço de Cirurgia Plástica do Hospital Universitário São José (HUSJ).
Correspondência para:
Felipe Pacheco Martins Ferreira
Rua da Mata, nº 85, apto 503. - Bairro Vila da Serra - Nova Lima
MG - Brasil - CEP: 34000-000
Tel: (31)3264-9281/8727-5557
E-mail: felipe.pacheco@yahoo.com.br
Trabalho realizado no Serviço de Cirurgia Plástica Estética e Reconstrutora do Hospital Universitário São José (HUSJ) - Faculdade de Ciências Médicas de Minas Gerais (FCMMG), Belo Horizonte, MG.
Artigo recebido: 15/01/2007
Artigo aprovado: 23/05/2007


 Read in Portuguese
Read in Portuguese
 Read in English
Read in English
 PDF PT
PDF PT
 Print
Print
 Send this article by email
Send this article by email
 How to Cite
How to Cite
 Mendeley
Mendeley
 Pocket
Pocket
 Twitter
Twitter