
Original Article - Year 2007 - Volume 22 -
The Blepharochalasis syndrome and it's comparison with dermochalasis
A SÍNDROME DO BLEFAROCALÁSIO E SUA DIFERENCIAÇÃO COM O DERMOCALÁSIO
ABSTRACT
The blepharochalasis syndrome is an uncommon disorder, that initially appears in young patients, specially in puberty, being characterized by recurrent episodes of periorbital swelling which, over the years, conduct to alterations in the palpebral support structure, determining a group of characteristic signs and symptoms: palpebral skin redundance with progressive thinning and wrinkling, pseudoepicanthus, lateral canthal tendon desinsertion, blepharoptosis, lid bags atrophy and a peculiar bronze skin pigmentation. The palpebral alterations can be divided in two stages: initial stage (intumescent or swelling), characterized by recurrent episodes of palpebral swelling and a late stage (quiescent or chronic), where atrophy is the landmark. Surgical treatment is imposed with palpebral repositioning and, sometimes, reconstruction. In face of the numerous clinical findings and anatomic modifications of the syndrome, it's differentiation from dermochalasis - palpebral skin redundance that develops as part of the facial ageing process frequently accompanied by lid bags protrusion and pseudoptosis - becomes of great importance for the correct surgical planning and treatment of distinct pathologies. Our study evaluated 34 patients, 28 were submitted to surgical correction of blepharochalasis, between 1990 and 2005, characterizing the syndrome, differentiating it from dermochalasis adequately and proposing the proper surgical planning for this condition.
Keywords: Eyelid diseases, surgery. Blepharoptosis. Eyelids, pathology
RESUMO
A síndrome do blefarocalásio é uma desordem incomum, que inicialmente pode se manifestar numa faixa etária mais jovem, especialmente na puberdade, sendo caracterizada por episódios recorrentes de edema peri-orbitário. Com o passar dos anos, estes episódios recorrentes levam a alterações das estruturas de suporte palpebral, determinando uma série de sinais característicos: redundância de pele palpebral, que se torna progressivamente mais fina e enrugada; pseudo-epicanto; desinserção do tendão cantal lateral; blefaroptose; atrofia de bolsas palpebrais e uma pigmentação cutânea peculiar, com tonalidade bronze. As alterações palpebrais podem ser divididas em duas fases: fase inicial (intumescente ou de edema), caracterizada por episódios recorrentes de edema palpebral e uma fase tardia (quiescente ou crônica), onde a atrofia cutânea se destaca. O tratamento cirúrgico se impõe com necessidade de reposicionamento e, muitas vezes, reconstrução palpebral. Diante dos inúmeros achados clínicos e alterações anatômicas da síndrome, torna-se imprescindível sua diferenciação com o dermocalásio - constituído por redundância cutânea palpebral que se desenvolve como parte do processo de envelhecimento facial, freqüentemente acompanhada de protusão de bolsas de gordura que resulta em pseudoptose - para o correto planejamento cirúrgico e tratamento adequado de condições distintas. A partir da avaliação de 34 pacientes, 28 dos quais submetidos ao tratamento cirúrgico, os autores caracterizam a síndrome, diferenciam-na adequadamente do dermocalásio e sugerem a conduta cirúrgica adequada para esta condição.
Palavras-chave: Doenças palpebrais, cirurgia. Blefaroptose. Pálpebras, patologia
É frequente a confusão envolvendo os termos blefarocalásio e dermocalásio na literatura médica, sendo ambos, equivocadamente, utilizados para designar flacidez cutânea palpebral, com bolsas volumosas.
A síndrome do blefarocalásio é uma condição incomum, caracterizada por ataques agudos e recorrentes de edema peri-orbitário, seguidos a longo prazo por alterações anatômicas e funcionais, que levam ao relaxamento dos tecidos palpebrais1.
O termo blefarocalásio, originário do grego, significa "pálpebra frouxa", tendo sido a condição clínica inicialmente descrita por Beer, em 1817, e Fuchs, em 1896 2, o primeiro a utilizar este termo para designar tal condição apresentada como um edema palpebral superior idiopático associado ao adelgaçamento da pele e várias outras seqüelas. Desde então, surgiram inúmeros relatos da achados clínicos e patológicos relacionados à síndrome3-6.
A alteração foi inicialmente descrita nos EUA por Weidler7, em 1913, se manifestando em jovens, especialmente na puberdade3,4, afetando ambos os sexos igualmente, podendo ser uni ou bilateral, acometendo somente uma ou até as quatro pálpebras. Após episódios de edema recorrente, que tendem a diminuir com o passar do tempo, alterações permanentes gradualmente se estabelecem, podendo-se separar esta condição em uma forma atrófica (Figuras 1 e 2) e outra hipertrófica (Figuras 3 e 4).
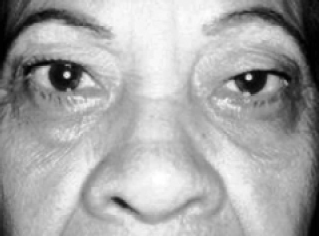
Figura 1 - Blefarocalásio em paciente do sexo feminino, com 56 anos. Fase Atrófica. Grande adelgaçamento cutâneo e ptose palpebral.
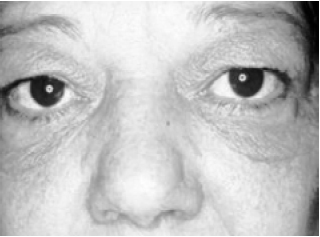
Figura 2 - Blefarocalásio em paciente do sexo feminino, com 58 anos. Aspecto apergaminhado da pele. Alteração dos ligamentos cantais laterais.
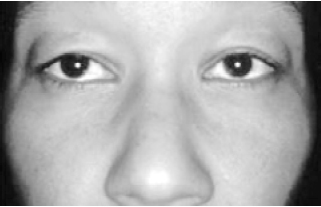
Figura 3 - Blefarocalásio em paciente do sexo feminino, com 19 anos. Edema mais acentuado à direita.
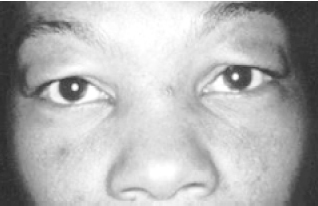
Figura 4 - Blefarocalásio em paciente do sexo feminino, com 24 anos. Fase hipertrófica. Grande edema das pálpebras superiores.
Vários relatos científicos têm enfatizado diferentes características da síndrome do blefarocalásio3-6,8,9. Observa-se um adelgaçamento significativo da pele palpebral, com intensas rugas finas, conferindo à pele um aspecto de papel amassado, flacidez progressiva do septo orbitário, levando precocemente à protusão de bolsas palpebrais que, com a progressão do quadro, podem apresentar atrofia, resultando em formação de pseudo-epicanto3,5,6.
Uma pigmentação bronze da pele palpebral é peculiar com o avançar do processo3,4,6, podendo ainda observar-se prolapso de glândula lacrimal, algum grau de proptose, assim como desinserção do tendão cantal lateral, com conseqüente diminuição da fissura palpebral e arredondamento do olho3,4.
Este estudo tem por objetivo estabelecer a adequada caracterização da síndrome do blefarocalásio, apresentando suas características clínicas, anatômicas e histopatológicas, sua correta diferenciação do dermocalásio e sua abordagem cirúrgica.
MÉTODO
Trinta e quatro pacientes foram clinicamente diagnosticados como sendo portadores da síndrome do blefarocalásio, entre 1990 e 2005, sendo 28 submetidos a tratamento cirúrgico. Todos os pacientes apresentavam história de episódios recorrentes de edema peri-orbitário associados a adelgaçamento de pele palpebral e surgimento progressivo de inúmeros outros achados clínicos.
A idade dos pacientes variou de 11 a 74 anos. Em 6 (17,6%) pacientes, os episódios de edema recorrentes iniciaram após os 10 anos de idade, em 14 (41,1%), entre 10 e 20 anos de idade e, em 10 (29,4%), entre 21 e 45 anos de idade. Quatorze (41,1%) pacientes eram do sexo masculino e 20 (58,9%) do sexo feminino. Vinte e sete (79,4%) pacientes relataram algum tipo de alergia, como rinite, asma brônquica ou alergia cutânea. A frequência e duração dos episódios de edema foram difíceis de serem avaliadas, porém uma característica freqüente foi o aparecimento de eritema palpebral durante a fase de edema.
RESULTADOS
Poucos casos foram tratados com anti-histamínicos, esteróides sistêmicos e locais, sem resultados efetivos. Vinte e oito pacientes foram submetidos a tratamento cirúrgico, alguns meses após o ataque de edema palpebral.
O procedimento cirúrgico adotado foi uma blefaroplastia com ressecção cutânea, grande ressecção de musculatura orbicular pré-septal e tratamento das bolsas gordurosas, sendo em 12 (42,8%) casos associada a correção de ptose palpebral (Figuras 5A e B). Em todos os casos, optamos por realizar fixação supratarsal para pequena elevação do sulco palpebral superior e obtenção de simetria dos sulcos. Cantopexia ou cantoplastia eventual foi utilizada nos casos de alterações do ligamento cantal lateral. Em um (3,6%) caso, houve necessidade de nova blefaroplastia, dois anos após, para ressecção de redundância cutânea lateral nas pálpebras superiores.
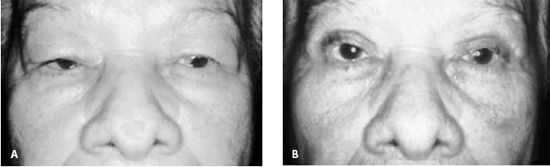
Figura 5 - A: Blefarocalásio associado à ptose palpebral e blefarofimose em paciente do sexo feminino, com 73 anos de idade. B: Pós-operatório, blefaroplastia superior com remoção de tecido cutâneo alterado, grande ressecção de musculatura pré-septal infiltrada, remoção de bolsas gordurosas mediais e fixação supratarsal. Blefaroplastia inferior transconjuntival para retirada das bolsas gordurosas, seguida de cantopexia lateral.
Os resultados foram considerados efetivos para a grande maioria dos casos (Figuras 5 e 6), considerando-se que em apenas um (3,6%) paciente foi necessária reintervenção cirúrgica. A evolução pós-operatória de regressão do edema é lenta, em alguns casos, estendendo-se por vários meses (Figura 7).
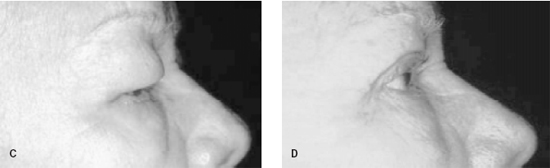
Figura 5 - C: Pré-operatório. D: Pós-operatório.
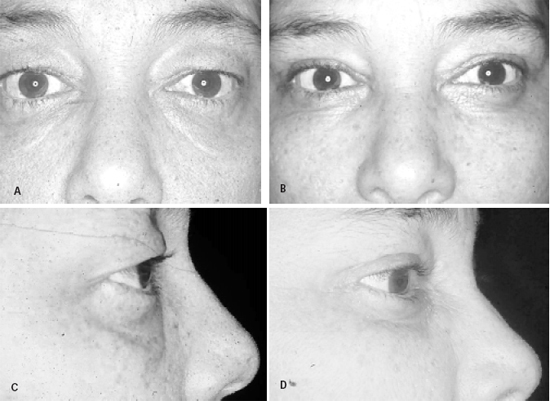
Figura 6 - A: Blefarocalásio em paciente do sexo feminino, com 37 anos de idade. B: Pós-operatório, blefaroplastia superior com remoção de tecido cutâneo alterado, grande ressecção de musculatura pré-septal infiltrada, remoção de bolsas gordurosas mediais e fixação supratarsal. Blefaroplastia inferior com duplo acesso - transconjuntival para retirada das bolsas gordurosas e transcutânea subciliar com retalho cutâneo para ressecção de pele pré-tarsal e suspensão muscular. C: Pré-operatório. D: Pós-operatório.
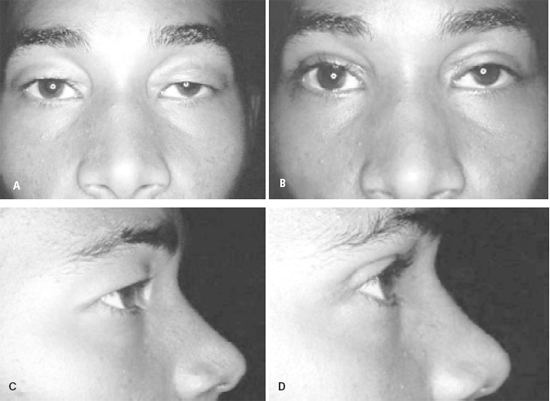
Figura 7 - A: Blefarocalásio em paciente do sexo masculino, com 18 anos. Aspecto de pele apergaminhada, com edema residual há meses. B: Pós-operatório. Correção associada de ptose palpebral e fixação supratarsal para formação do sulco palpebral superior. C: Pré-operatório. D: Pós-operatório.
A histopatologia dos tecidos removidos mostrou uma série de alterações compatíveis com blefarocalásio. As alterações cutâneas revelam epiderme com focos de hiperqueratose e extensas áreas de atrofia, como apresentado pelos trabalhos de Custer et al.4 e Collin et al.5, com retificação da camada basal resultante do apagamento das papilas (Figura 8).
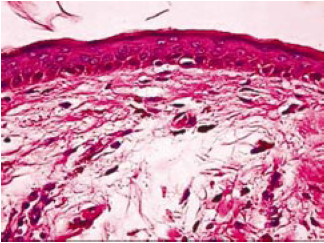
Figura 8 - Histopatologia de fragmento palpebral superior. Atrofia epidérmica com retificação da camada basal (HE - 400X).
A derme papilar apresenta-se fibrosada, com fibroplasia e infiltrado linfo-histiocitário perivascular. A derme reticular exibe fibrose com diminuição das fibras elásticas, em sua porção superior, e edema, nas porções média e profunda. Massa de fibras elastóticas tortuosas, espessadas e basofílicas paralelas à superfície, bem como infiltrado linfo-plasmocitário perivascular e perianexial, são achados rotineiros (Figura 9).
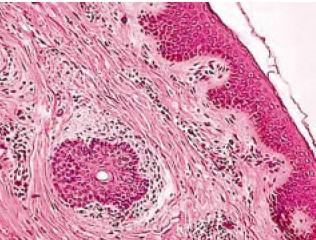
Figura 9 - Histopatologia. Derme reticular com infiltrado perivascular e perianexial - fibras colágenas separadas e paralelas à superfície (HE - 200X).
As alterações musculares são bastante relevantes, observando- se sinais de comprometimento muscular crônico pela fibrose de algumas regiões endomisiais e perimisiais (Figura 10). Os cortes histológicos revelam tecido conjuntivo fibroso com fibras musculares esqueléticas, ora isoladas, ora formando feixes por entre zonas hemorrágicas, onde o depósito de hemossiderina é evidente. Infiltrado mononuclear e atrofia individual de algumas fibras que acumulam seus núcleos em escasso citoplasma até a sua atrofia total são evidências da degeneração muscular em graus diversos (Figura 11).
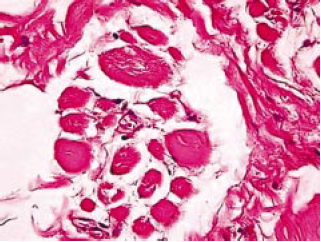
Figura 10 - Histopatologia. Corte transversal mostrando degeneração muscular em vários graus e fibrose endoperimisial (HE - 400X).
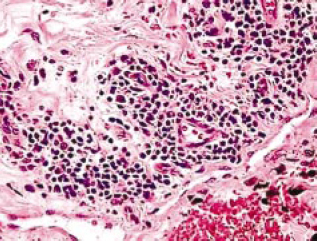
Figura 11 - Histopatologia. Degeneração de miócitos em graus variados (HE - 400X).
DISCUSSÃO
As causas da síndrome do blefarocalásio são ainda desconhecidas. Os ataques recorrentes de edema palpebral podem se desenvolver em qualquer idade, afetarem ambos os sexos e apresentarem duração e frequência variáveis com resolução espontânea, sendo freqüentemente considerados idiopáticos3-6. Alguns autores, como Benedict10, sugerem um componente alérgico como desencadeante dos episódios agudos. Fuchs2 considera o angioedema como uma possível causa da síndrome do blefarocalásio, porém não se aprofundando em sua avaliação.
Presumivelmente, uma reação urticariforme, que é a reação fundamental na gênese do angioedema, levaria à dilatação dos vasos acometidos na síndrome do blefarocalásio, com extravasamento de fluido rico em proteínas, levando ao edema palpebral. Uma infinidade de fatores influenciam no surgimento do angioedema, tais como fatores ambientais, imunológicos, história familiar de atopia, sendo que uma vez que o processo se prolongue por mais de seis semanas, nenhuma causa específica é encontrada em 80 a 90% dos casos11.
Em vista desses fatores, Jordan12 postula que a síndrome do blefarocalásio seja uma forma de angioedema crônico envolvendo a pálpebra, onde os pacientes acometidos apresentam um número aumentado de vasos responsivos em suas pálpebras, que se dilatariam transitoriamente com o estímulo adequado. Após episódios repetidos, as alterações clínicas se instalariam progressivamente.
Langley et al.3 e Jordan12, histopatologicamente, encontraram aumento significativo da vascularização com vasos de pequeno e médio calibre e morfologia normais, não se obser vando perivasculite ou infiltrados focais, levando os autores a acreditarem que a síndrome possa ser considerada uma doença vascular. A vermelhidão cutânea palpebral observada por nós durante a fase de edema pode relacionar a etiologia do blefarocalásio com essas alterações vasculares.
Benedict10 dividiu a alteração palpebral em intumescente ou estágio de edema, caracterizado por episódios recorrentes de edema palpebral e uma fase quiescente ou crônica, caracterizada por atrofia cutânea. Tenzel e Stewart13 e Custer et al.4 descreveram um estágio inicial seguido de outro que poderia ser hipertrófico ou atrófico. No estágio quiescente ou tardio, não foram observados ataques de edema por um período de dois anos ou mais14. Todos os nossos pacientes, no estágio quiescente, apresentaram atrofia cutânea.
Uma vez apresentadas as características clínicas, anatômicas e histopatológicas da síndrome do blefarocalásio, tornase de singular importância sua adequada diferenciação do dermocalásio, uma condição clínica constituída por redundância cutânea palpebral, que se desenvolve como parte do processo de envelhecimento facial, freqüentemente acompanhada de protusão de bolsas de gordura que resulta em pseudoptose13, não estando relacionada a episódios recorrentes de edema palpebral de etiologia desconhecida.
CONCLUSÕES
A síndrome do blefarocalásio é uma condição clínica complexa, cuja perfeita identificação torna-se imperiosa para o correto estabelecimento da conduta cirúrgica a ser adotada, a qual deve ser individualizada, voltando-se para a correção das inúmeras alterações estruturais apresentadas, necessitando freqüentemente de procedimentos para reposicionamento e/ou reconstrução das estruturas palpebrais, que diferem da abordagem usual do dermocalásio (Figuras 12 a 14).
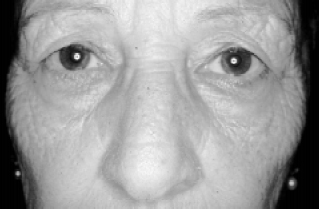
Figura 12 - Dermocalásio em paciente do sexo feminino, com 68 anos de idade. Redundância cutânea palpebral decorrente do processo de envelhecimento facial associada à protusão de bolsas de gordura.
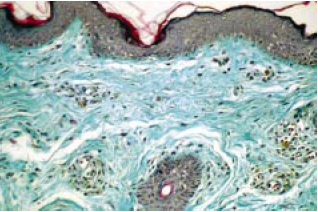
Figura 13 - Histopatologia. Pele palpebral superior apresentando derme e epiderme sem alterações profundas, compatíveis com dermocalásio (Tricrômico de Gomori - 200X).
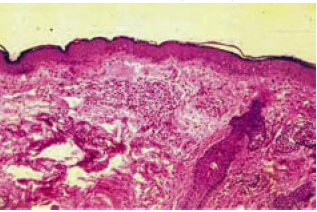
Figura 14 - Dermocalásio. Fragmento de pele palpebral superior e músculo orbicular pré-septal sem anormalidades (HE - 200X).
A avaliação clínica e histológica a partir de 34 pacientes observados com a síndrome do blefarocalásio permitiu sua perfeita diferenciação com o dermocalásio e o estabelecimento de condutas adequadas para cada caso, obtendo-se resultados satisfatórios, com uso correto da nomenclatura médica.
REFERÊNCIAS BIBLIOGRÁFICAS
1. Duke-Elder S. The ocular adnexa. In: Textbook of ophthalmology. St. Louis: Mosby;1952. p.5001-4.
2. Fuchs E. Ueber blepharochalasis/Erchloffung der lidhaut. Wien Klein Wachenschr. 1896;9:109-10.
3. Langley KE, Patrinely JR, Anderson RL, Thiese SM. Unilateral blepharochalasis. Ophthalmic Surg. 1987;18(8): 594-8.
4. Custer PL, Tenzel RR, Kowalczyk AP. Blepharochalasis syndrome. Am J Ophthalmol. 1985;99(4):424-8.
5. Collin JR, Beard C, Stern WH, Schoengarth D. Blepharochalasis. Br J Ophthalmol. 1979;63(8):542-6.
6. Stieglitz LN, Crawford JS. Blepharochalasis. Am J Ophthalmol. 1974;77(1):100-2.
7. Weidler WB. Blepharochalasis: report of two cases with the microscopic examination. JAMA. 1913;61:1128-33.
8. Finney JL, Peterson HD. Blepharochalasis after a bee sting. Plast Reconstr Surg. 1984;73(5):830-2.
9. Bergin DJ, McCord CD, Berger T, Friedberg H, Waterhouse W. Blepharochalasis. Br J Ophthalmol. 1988;72(11):863-7.
10. Benedict WL. Blepharochalasis. JAMA. 1926;87:1735-9.
11. Yecies LD, Kaplan AP. Urticaria. In: Parker CW, ed. Clinical immunology. Philadelphia:Saunders;1980.p.1288-315.
12. Jordan DR. Blepharochalasis syndrome: a proposed pathophysiologic mechanism. Can J Ophthalmol. 1992; 27(1):10-5.
13. Tenzel RR, Stewart WB. Blepharo-confusion: blepharochalasis or dermatochalasis? Arch Ophthalmol. 1978; 96(5):911-2.
14. Collin JR. Blepharochalasis: a review of 30 cases. Ophthal Plast Reconstr Surg. 1991;7(3):153-7.
I. Professor Assistente do Curso de Pós-Graduação Médica - PUC, Rio de Janeiro e Instituto de Pós-Graduação Médica Carlos Chagas, 38a Enfermaria da Santa Casa da Misericórdia do Rio de Janeiro (Serv. Prof. Ivo Pitanguy); Chefe do Departamento de Plástica Ocular da 1a Enfermaria da Santa Casa da Misericórdia do Rio de Janeiro (Serv. Prof. Paiva Gonçalves); Membro Titular da SBCP e do CBC.
II. Professor Assistente do Curso de Pós-Graduação Médica - PUC, Rio de Janeiro e Instituto de Pós-Graduação Médica Carlos Chagas, 38a Enfermaria da Santa Casa da Misericórdia do Rio de Janeiro (Serv. Prof. Ivo Pitanguy); Professor Adjunto do Departamento de Plástica Ocular do Serviço de Oftalmologia do Hospital Universitário Antônio Pedro - Universidade Federal Fluminense; Membro Titular da SBCP.
III. Cirurgião Membro do Departamento de Plástica Ocular da 1a Enfermaria da Santa Casa da Misericórdia do Rio de Janeiro (Serv. Prof. Paiva Gonçalves); Membro Titular da SBCP.
IV. Professor Assistente do Curso de Pós-Graduação Médica - PUC, Rio de Janeiro e Instituto de Pós-Graduação Médica Carlos Chagas, 38a Enfermaria da Santa Casa da Misericórdia do Rio de Janeiro Serv. Prof. Ivo Pitanguy); Cirurgião Membro do Departamento de Plástica Ocular da 1a Enfermaria da Santa Casa da Misericórdia do Rio de Janeiro (Serv. Prof. Paiva Gonçalves); Membro Titular da SBCP.
V. Auxiliar de Ensino do Curso de Pós-Graduação Médica - PUC, Rio de Janeiro e Instituto de Pós-Graduação Médica Carlos Chagas, 38a Enfermaria da Santa Casa da Misericórdia do Rio de Janeiro (Serv. Prof. Ivo Pitanguy); Cirurgião Membro do Departamento de Plástica Ocular da 1a Enfermaria da Santa Casa da Misericórdia do Rio de Janeiro (Serv. Prof. Paiva Gonçalves); Membro Titular da SBCP.
Correspondência para:
Dr. Sergio Lessa
Avenida Ataulfo de Paiva, 135 - Cj. 1101
Rio de Janeiro - RJ - CEP: 22449-900
Tel: (0xx21) 2259-1245 - Fax: (0xx21) 2259-0099
E-mail: s.lessa@alternex.com.br
Trabalho realizado na 1a enfermaria da Santa Casa de Misericórdia do Rio de Janeiro - Serviço de Oftalmologia Prof. Paiva Gonçalves Filho e Clínica Pró-Oftalmo - Rio de Janeiro, RJ.
Artigo recebido: 23/03/2007
Artigo aprovado: 24/04/2007


 Read in Portuguese
Read in Portuguese
 Read in English
Read in English
 PDF PT
PDF PT
 Print
Print
 Send this article by email
Send this article by email
 How to Cite
How to Cite
 Mendeley
Mendeley
 Pocket
Pocket
 Twitter
Twitter